Оперативное лечение геморроя
В практической монографии невозможно, да и нецелесообразно перечислять и оценивать все те сотни хирургических пособий, которые в течение более чем тысячи лет предлагались и до сих пор предлагаются для лечения геморроя. В последнее время, правда, этот поток начинает, видимо, иссякать в связи с тем, что, с одной стороны, внедрены в практику такие достаточно удовлетворительные «полухирургические» методы лечения, как склерози-
Если все же попытаться кратко суммировать принципы и характер многочисленных традиционных оперативных пособий при геморрое, то практически их можно разделить на три группы. К первой, наиболее многочисленной, следует отнести различные модификации перевязки внутренних геморроидальных узлов с отдельным иссечением наружных бахромок. Эту методику много лет разрабатывал и модифицировал А. Н. Рыжих, который и представил в своих трудах наибольший опыт операций по данному методу. Другая группа отечественных хирургов предпочитает методики, являющиеся так или иначе вариантами операции, разработанной А. В. Мартыновым,— иссечение геморроидальных узлов с глухим ушиванием образовавшихся ран заднепроходного канала. Эту методику много лет применяет и пропагандирует А. М. Аминев. Наконец, к третьей группе мы отнесли опасную, дающую много ближайших и отдаленных осложнений «сверхрадикальную» операцию кругового иссечения слизистой оболочки прямой кишки по методу Уайтхеда [Аскерханов Р. П., 1977, и др.]. К счастью, ее применяет весьма небольшая группа хирургов. Если результаты первых двух операций на протяжении многих десятков лет казались большинству отечественных хирургов примерно сравнимыми и оптимальными, то операция по Уайтхеду всегда вызывала справедливую критику, и тем более удивительно, что и сейчас еще некоторые опытные хирурги с упорством, достойным лучшего применения, пропагандируют эту операцию, которая, как говорили старые врачи, опаснее самой болезни.
Почему же хирурги столь интенсивно разрабатывали и модифицировали операции при геморрое? Их не устраивали результаты лечения, как ближайшие, так и особенно отдаленные. Стало притчей во языцех положение о том, что, как ни оперируй геморрой, через 5, максимум через 10 лет, наступит рецидив. Когда больной, оперированный по поводу геморроя, обращался повторно более чем через 5 лет после вмешательства, то считалось, что результат вполне приемлем. В чем же было дело? Видимо, в том, что хирург удалял во время операции только сами узлы, вернее даже не узлы, а их дистальные «верхушки», их доли; поэтому, например, и удаляли 6, 8, а то и более 10 узлов. Нам однажды пришлось оказывать помощь больному, оперированному в другой клинике по поводу геморроя, у которого развился вскоре после вмешательства двусторонний тяжелый парапроктит. Дело кончилось наложением колостомы. Хирург, оперировавший геморрой, перевязал больному 22 (!) узла. При этом, конечно, очень трудно оставить между иссеченными узлами необходимые кожно-слизистые «мостики», из которых начинается эпителизация перианальных ран. Этих «мостиков» не было оставлено, и развилась тяжелая рубцово-воспалительная стриктура кожной части заднего прохода, приведшая к возникновению парапроктита.
Впоследствии оказалось, и мы надеемся, что сумели доказать это в первой части нашей книги, что внутренних геморроидальных узлов может быть всего три. И в основе их лежит гиперплазия трех коллекторов кавернозных вен (телец) подслизистого слоя переходной зоны прямой кишки. Остальные «узлы» есть не что иное, как дочерние разветвления трех основных. Удаление этих дочерних узлов является совершенно нерадикальным вмешательством: коллекторы кавернозных тканей остаются на месте и при продолжении действия тех же неблагоприятных факторов (запоры, беременность и др.) геморрой рецидивирует, т. к. анатомический его субстрат сохранился.
В хирургии часто бывает, что врачи эмпирически, намного раньше теоретиков, разрабатывают и применяют операции, которые впоследствии находят патогенетическое обоснование. Так произошло и с геморроем. Еще в 1919 г. W. Miles писал о трех геморроидальных узлах, а позже, в 30-х годах Е. Milligan и С. Morgan разработали "геморроидэктомию снаружи внутрь", направленную на иссечение этих трех узлов, расположнных на 3, 7 и 11 часах по циферблату (при положении тела на спине). Как видно из наших исследований и из работ других авторов, обоснование свое эта операция нашла более чем через полвека после ее эмпирической разработки.
Таким образом, в настоящее время за рубежом подавляющее большинство хирургов и проктологов применяют при геморрое операцию, направленную на иссечение трех основных коллекторов кавернозной ткани прямой кишки, являющихся одновременно тремя внутренними геморроидальными узлами. Эта операция Миллигана—Моргана (так она именуется в большинстве современных зарубежных публикаций) продолжает модифицироваться. Можно упомянуть предложения A. Gopala Krishnan (1977) о глухом ушивании трех ран заднепроходного канала в отличие от основной методики, предполагающей открытое ведение этих ран; можно назвать еще работы S. Wander-man (1981) и J. Girona (1981), которые под разными сложными названиями применяют и пропагандируют ту же в общем методику.
В нашей стране, насколько нам известно, модификации операции Миллигана—Моргана разрабатывают и внедряют в практику сотрудники НИИ проктологии в Москве.
Исходя из основного положения о том, что концевые ветви нижней прямокишечной артерии осуществляют кровоснабжение трех главных групп кавернозных телец прямой кишки и что эти группы расположены в зонах, проецирующихся на 3, 7 и 11 часах по циферблату (при положении тела на спине), можно легко объяснить локализацию внутренних геморроидальных узлов именно в этих зонах — на левой боковой, правой заднебоковой и правой переднебоковой стенках заднепроходного канала. Очень редко обнаруживают еще и небольшой четвертый внутренний геморроидальный узел, проецирующийся примерно на 13 часах по циферблату.
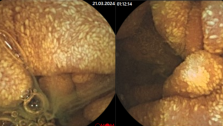
Практический хирург (при условии хорошего обезболивания и полной релаксации мышц заднепроходного сфинктера) без труда может видеть, что именно в этих участках заднепроходного канала располагаются ножки (шейки, основания — их разные авторы называют по-разному) трех основных внутренних геморроидальных узлов, а ниже, дистальнее этих ножек, определяются сами узлы, т.е. разветвленные, дольчатые образования, пролабирующие наружу (рис. 19).
Эти образования, принимаемые за отдельные узлы, на самом деле являются верхушками трех названных выше внутренних узлов. В этом можно убедиться еще, слегка потягивая за любую из разветвленных верхушек; при этом ножка натягивается в виде паруса, складки, и тогда она видна еще отчетливее.
Какой бы неожиданной и непонятной на первый взгляд ни казалась хирургу описанная картина, мы смеем утверждать, что это действительно так. Примерно посредине левой боковой стенки заднепроходного канала, затем чуть правее задней (копчиковой) его комиссуры и, наконец, немного правее передней комиссуры заднего прохода располагаются описанные ножки трех основных узлов. Они по цвету несколько светлее окружающих тканей, что нагляднее прослеживается при потягивании за сами узлы. Пальпируя стенку заднепроходного канала в области этих ножек, можно часто определить пульсацию артериального сосуда. Что касается верхушек узлов, то они могут быть компактными и выглядеть как мономорфное плотноватое образование, но чаще они разветвлены и как бы разделены на дольки (см. рис. 19). Эти дольки, а их может быть и 6, и 8, и даже больше, — отнюдь не отдельные узлы, что очень важно понять для лучшего усвоения описанной ниже операции.
Убедившись в абсолютной достоверности приведенных фактов, мы в начале 70-х годов полностью изменили оперативную технику при геморрое, которой до этого придерживались в клинике более 20 лет и которая подробнейшим образом описана в трудах А. Н. Рыжих (1968). Следует сказать, что сам А. Н. Рыжих, много сделавший для усовершенствования техники традиционной геморроидэктомии, одобрил эту методику и всячески содействовал внедрению в практику новой операции.
ГЕМОРРОИДЭКТОМИЯ СНАРУЖИ ВНУТРЬ С ЧАСТИЧНЫМ УШИВАНИЕМ РАН
Эта операция является первой модификацией геморроидэктомии, разработанной НИИ проктологии. Производят ее под общей или местной инфильтрационной анестезией 0,25% раствором новокаина по А. В. Вишневскому с одновременным выполнением пресакральной блокады. Скрупулезное следование требованиям, описанным А. В. Вишневским для местной параректальной анестезии, создает вполне благоприятные условия для выполнения операции по поводу геморроя. Сначала 0,5% новокаином тонкой иглой, надетой на 10-граммовый шприц, создают внутрикожный круговой инфильтрат («лимонную корочку») по краю заднего прохода. После этого более толстой и длинной иглой, надетой на 20-граммовый шприц, из 4 точек — на 12, 3, 6 и 9 часах по циферблату, отступая примерно на 1,5 — 2 см от заднепроходного отверстия, вводят в толщу мышц сфинктера первую порцию 0,25% новокаина (примерно на глубину 4—5 см), а затем продвигают иглу параллельно стенке прямой кишки и инъецируют 20—25 мл раствора новокаина. При этом хирург ощущает как бы попадание в пустоту, раствор идет легче, чем при введении в мышцы анального жома. Есть и еще некоторые особенности местной анестезии при геморрое.
Обезболивание передней стенки заднепроходного канала необходимо выполнять ближе к прямой кишке У мужчин во избежание сдавления новокаином промежностной части мочеиспускательного канала, что может при-
вести к послеоперационной дизурии, а у женщин эта манипуляция связана с расслоением вводимым раствором прямокишечно-влагалищной перегородки. Именно между этой перегородкой и стенкой прямой кишки следует вводить новокаин. Мы давно отказались от контролирования направления иглы при данной анестезии пальцем другой руки, введенным больному в задний проход. При определенном навыке хирург хорошо обходится без этой нецелесообразной манипуляции, при которой лишь создаются затруднения для введения раствора. Опасность проникновения иглы из околопрямокишечного пространства в просвет прямой кишки преувеличена, и, даже если это произошло, никаких особых беспокойств врачу это причинять не должно — никакого свища или парапроктита не образуется. После обезболивания задней стенки прямой кишки еще более длинной иглой следует ввести в ретроректальное пространство, к вогнутой передней поверхности крестца, 30—40 мл новокаина. Такая дополнительная пресакральная блокада способствует как самой анестезии, так и обезболиванию в ближайшем послеоперационном периоде. Всего на местную анестезию при операции геморроя уходит 130—150 мл новокаина. Раствор должен быть свежеприготовленным и теплым. Добавлять в него антибиотики не обязательно.
Конечно, операции на прямой кишке как на весьма рефлексогенной зоне лучше выполнять под общей анестезией, но и местная инфильтрационная анестезия по А. В. Вишневскому, так же как эпидурально-сакральная анестезия (если хирург ею хорошо владеет), может обеспечить хорошее обезболивание и релаксацию мышц заднего прохода. Последнее совершено обязательно, ибо только при этом условии хорошо видны в типичных местах на стенках заднепроходного канала ножки трех основных внутренних геморроидальных узлов. Нельзя «бороться» с больным, нельзя пренебрегать его жалобами на неполное обезболивание, нельзя относить эти жалобы за счет повышенной нервозности, неадекватной реакции больного и т. д. Только при полной анестезии и релаксации хирург может правильно выполнить операцию.
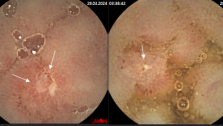
Она начинается с осторожной, но тщательной дивульсии мышц заднепроходного сфинктера. Растяжение мышц можно выполнить и пальцами, и браншами ректального зеркала. Следует только помнить, что растяжение лучше осуществлять постепенно, по обеим косым линиям и в горизонтальном направлении. Вертикальное растягивание заднего прохода нецелесообразно в связи с возможным сдавленней мочеиспускательного канала у мужчин. Признаком достаточной релаксации мышц заднего прохода является возможность свободного сведения ручек ректального зеркала до отказа, когда они постукивают друг о друга. После дивульсии прямую кишку еще раз обрабатывают 1% йодом, хирург надевает (или меняет) перчатки. Задний проход растягивают в 4 симметричных точках зажимами Алиса (см. рис. 19) и определяют места расположения узлов и их ножек. Лучше начинать иссечение с узла, расположенного на 7 часах по циферблату, т.е. на левой заднебоковой стенке заднепроходного канала. Потягивая за дистальную часть узла, контурируют его ножку и выше зубчатой линии накладывают на эту ножку малый изогнутый зажим Бильрота ( рис. 20).
Важно проследить, чтобы кончики браншей зажима были направлены чуть вперед, к хирургу, и чтобы они почти упирались в стенку прямой кишки. Тогда последующие манипуляции становятся еще легче.
Обращаем особое внимание на обязательное наложение зажима именно выше зубчатой линии заднепроходного канала. Как известно, в области этой линии и ниже нее располагаются чувствительные нервные окончания, а выше таких окончаний почти нет. Правильное наложение зажима Бильрота на ножку узла выше зубчатой линии обеспечивает резкое снижение болей после операции и является действенной мерой профилактики послеоперационного отека.
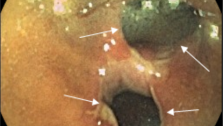
Теперь, начиная от браншей наложеного зажима, весь узел очерчивают скальпелем, рассекая слизистую оболочку прямой кишки, а снаружи кожную часть стенки заднепроходного канала и перианальную кожу (рис. 21).
При этой манипуляции следует иметь в виду два момента. Прежде всего разрез слизистой оболочки сверху не должен выходить за пределы передавленной ножки узла; тогда операция проходит практически без кровопотери, ибо хирург манипулирует в границах бассейна той основной концевой ветви прямокишечной артерии, которая снабжает кровью данную группу кавернозных телец. Далее, снаружи в разрез захватывают геморроидальные кожные бахромки (наружные узлы), относящиеся к этому региону. Следующий этап — отсечение очерченного конгломерата от подлежащих тканей снаружи внутрь, до наложенного на ножку узла зажима Бильрота. Потягивая на себя верхушку (дистальную часть) узла, хирург маленькими ножницами отсекает его от подкожной жировой клетчатки и подслизистого слоя прямой кишки (рис. 22).
Образуется овальная, суженная кверху рана, выходящая снизу на перианальную кожу. При классической методике Миллигана—Моргана далее следует перевязка ножки узла и отсечение его. Рана остается открытой, напоминая лопасть резинового вентилятора. Мы модифицировали этот этап. Ножку узла прошивают кетгутом или тонким шелком и перевязывают с обеих сторон от зажима Бильрота. Если бранши зажима были наложены правильно, чуть вперед к хирургу, то эта манипуляция выполняется без всякого труда. Узел под лигатурой отсекают и нить коротко обрезают (рис. 23).
Оставшуюся овальную рану тушируют 1% спиртовой настойкой йода и ушивают. Мы считаем, что оставление ран открытыми чаще влечет за собой их инфицирование, чем частичное или полное (см. вторую модификацию геморроидэктомии) их ушивание. При описываемой операции (первая модификация) рану суживают по всей длине таким образом, что в узловые кетгутовые швы захватывают кожно-слизистый край и дно каждой раны посредине ее. Такая техника, кроме обеспечения лучшего гемостаза, преследует и пластические цели: эпителизация идет быстрее, ибо кожно-слизистые перемычки между ранами распластаны и фиксированы. Это также важно для профилактики послеоперационной стриктуры заднего прохода и для сохранения нормального рефлекса на дефекацию.
Точно по описанной методике иссекают снаружи внутрь остальные два внутренних геморроидальных узла с прилежащими к ним наружными геморроидальными бахромками. В конце операции видны снаружи три кожно-слизистые наполовину ушитые раны (рис. 24).
Если в редких случаях между этими ранами на перианальной коже располагаются дополнительные наружные геморроидальные бахромки, их иссекают отдельными овальными разрезами и эти раны ушивают наглухо.
Несмотря на то что при соблюдении техники описанной операции опасность сужения заднего прохода вообще не должна возникать, обращаем еще раз внимание хирургов на важнейшее обстоятельство — необходимость оставления широких кожно-слизистых перемычек между тремя ранами, особенно между культями их прошитых и перевязанных ножек в заднепроходном канале. Чрезмерная радикальность операций при геморрое, увлечение стремлением убрать «все» узлы, часто оканчиваются типичными осложнениями — стойкой стриктурой кожной части заднего прохода. В этой связи еще и еще раз считаем необходимым предостеречь хирургов от применения при геморрое операции Уайтхеда. Между прочим, сам автор в конце работы писал о нецелесообразности применения кругового иссечения слизистой оболочки прямой кишки при геморрое, оставляя этот вариант для выпадения прямой кишки. Мы наблюдали нескольких больных со стриктурами заднего прохода после этой операции. Особенно запомнилась молодая женщина, у которой после операции Уайтхеда возникло сужение, с трудом пропускавшее кончик мизинца. Стул у больной превращался в муку, она намеренно его задерживала на 3—4 сут, а после дефекации с помощью клизмы (даже не клизмы, а катетеризации заднего прохода и промывания прямой кишки) была нетрудоспособна в течение целого дня. Больная перенесла 4 пластические операции, все с временным успехом, и дело кончилось наложением противоестественного заднего прохода.
Мы полагаем, что имеющийся разнобой в методиках оперативного лечения геморроя связан главным образом, с тем, что в учебниках по хирургии и в различных руководствах для врачей проблема эта преподносится как решенная, а осложнения после операции признаются чуть ли не фатальными. В частности, наряду с другими операциями рекомендуется и порочная методика по Уайтхеду. Вполне возможно, что в руках смелого и очень опытного хирурга эта операция и дает успех с минимальным числом осложнений, но рекомендовать устаревшие, патогенетически необоснованные и опасные операции для массового применения нельзя. Современные оперативные пособия и, в частности, гемороидэктомия снаружи внутрь в модификации нашей клиники, намного проще, безопаснее и не менее радикальна.
В конце операции больному вводят в прямую кишку узкие ленты-турунды, смоченные вазелиновым маслом или мазью Вишневского, и между ними газоотводную трубку, конец которой должен располагаться в прямой кишке свободно, выше лент с маслом. Стул искусственно задерживают не более чем на 2—3 дня с помощью интестопана или норсульфазола. Назначают аскорбиновую кислоту в порошке по 0,35 г три раза в день в течение 4—5 дней (для профилактики поноса). Послеоперационная диета довольно строгая — бульоны, мясное гаше, кисели, сухари, чай. Первую перевязку производят через двое суток после операции, после ванны. Под струей перекиси водорода осторожно удаляют тампоны и газоотводную трубку, раны обрабатывают 1 % раствором йода и в кишку вводят уже одну узкую турунду с мазью Вишневского. Затем перевязки делают ежедневно после сидячих ванночек: промывают раны и вводят в кишку свечу или жидкую мазь Вишневского. Первая дефекация, обычно через 4—5 дней после операции, обязательно с клизмой, даже если назначить слабительное. Наконечник клизмы (не стеклянной) жирно смазывают каким-либо маслом или мазью Вишневского и вводят осторожно круговыми движениями в задний проход. Выполнять такую первую клизму должна опытная сестра или, лучше, сам хирург, знающий места расположения прошитых культей ножек геморроидальных узлов. Первая клизма после геморроидэктомии — манипуляция ответственная. Именно во время нее бывают кровотечения, когда грубое введение клизменного наконечника может вызвать обрыв лигатуры с ножки узла.
При гладком послеоперационном течении больных выписывают через 5—6 дней после операции. Полное обследование больных геморроем, подлежащих операции, следует выполнять амбулаторно, и если не госпитализировать их по пятницам (когда зря теряется 2—3 дня), то при большом количестве геморроидэктомий может быть Достигнут значительный экономический эффект. Лицам старше 50 лет, поступающим для геморроидэктомий, следует выполнять почти полную гемокоагулограмму, не ограничиваясь анализом времени свертывания крови и числа тромбоцитов.
У пожилых людей, имеющих часто сопутствующие нарушения сердечной и легочной деятельности, не следует относиться к операции геморроя как совершенно невинному и безопасному вмешательству.
Описанная первая модификация геморроидэктомии с частичным ушиванием перианальных ран может выполняться при любой стадии геморроя, у больных обоего пола и разного возраста. Особенно она показана при остром геморрое, ибо при этой технике на сам узел не накладывают никаких раздавливающих клемм, а после операционные раны, хотя и суживаются, но остаются открытыми по всей длине, что обеспечивает их хорошее дренирование.
В литературе последних лет появляются работы, пропагандирующие амбулаторное выполнение операций при геморрое [Williams A., Evans J., 1972, и др.]. Мы относимся к такой тактике отрицательно. Будучи в общем приверженцами амбулаторного выполнения целого ряда проктологических манипуляций и даже операций и опубликовав в свое время этот опыт [Ривкин В. Л., Резник Б. Н., 1973], мы считаем, что оперировать больных геморроем в поликлинике не следует.
Может быть, иссечение наружных геморроидальных бахромок или удаление тромбов из болезненных одиночных подкожных геморроидальных узлов возможно и амбулаторно, но настоящую радикальную геморроидэктомию по одной из описываемых нами методик следует делать в стационаре, причем в стационаре специализированном. У таких больных, особенно при транспортировке домой после амбулаторной операции, может сорваться лигатура, что повлечет за собой опасное артериальное кровотечение. Кроме того, возможная и довольно частая задержка мочи у пожилых мужчин в первые дни после операции, важность квалифицированного выполнения ежедневных перевязок, первой клизмы и т.д. — все это диктует необходимость стационарного выполнения геморроидэктомии.
Предложения о возможности выполнения этой операции амбулаторным способом исходят от общих хирургов, в то время как известные проктологи и крупные проктологические клиники такую тактику не поддерживают. Здесь возникает более важный вопрос о правомочности выполнения операции по поводу геморроя хирургами, не прошедшими хотя бы первичную специализацию по проктологии. В настоящее время никакому хирургу не придет мысль оперировать, скажем, гинекологических, урологических и других категорий хирургических больных, давно уже подлежащих компетенции соответствующих специалистов (мы не имеем в виду ургентную помощь и какие-либо эксквизитные условия). В отношении проктологических больных это положение до сих пор, к сожалению, остается: хирурги общего профиля почему-то даже любят оперировать проктологических больных и считают свои результаты вполне благоприятными. Однако стоит только обратиться за соответствующей статистикой, собранной в специализированных проктологических клиниках, как картина резко меняется. Неоднократно во всех монографиях и руководствах по проктологии указывается на большое число больных, поступающих в проктологические отделения после ранее неудачных, в том числе многократно неудачных, операций на заднем проходе или прямой кишке, выполненных в различных обще-хирургических стационарах. Это положение наиболее характерно для острого и хронического парапроктита, при котором радикальные операции пока не стали обычными для хирургов общего профиля, но и для больных геморроем, к сожалению, такое положение актуально. Дело здесь, видимо, во все еще недостаточном количестве специалистов-проктологов и соответствующих специализированных стационаров, хотя в последние годы в нашей стране сеть таких стационаров развивается вполне удовлетворительными темпами. Во всех союзных республиках и в большинстве крупных городов РСФСР сейчас функционируют проктологические отделения, возглавляемые квалифицированными хирургами-проктологами. Эти центры осуществляют необходимую помощь больным с заболеваниями прямой кишки, но геморрой продолжает оставаться в большинстве случаев прерогативой хирургов общего профиля. Мы выступаем вовсе не за то, чтобы всех многочисленных больных геморроем оперировали только специалисты-проктологи, но мы за то, чтобы эту операцию выполняли хирурги, ознакомившиеся с современными концепциями развития этого заболевания и с патогенетически обоснованными радикальными операциями при геморрое.
После обычной перевязки геморроидальных узлов наиболее часто больных беспокоят боли, длящиеся от нескольких часов до нескольких дней. Генез этого синдрома понятен: при традиционной технике геморроидэктомии, когда узел сначала раздавливают жесткой клеммой Люэра, а потом всю его массу прошивают и перевязывают толстой шелковой нитью, многочисленные чувствительные нервные окончания, расположенные как раз в зоне передавливания и перевязки, обусловливают поток болевых импульсов в кору головного мозга. Возникает ответный рефлекторный спазм анального жома, также не способствующий снятию болей.
Всем хирургам известно, что боли после традиционной геморроидэктомии требуют интенсивной терапии анальгетиками, наркотиками, новокаиновыми блокадами и т.д. Даже такие манипуляции, как рассечение слизистой оболочки вокруг геморроидального узла и введение под основание узла перед его перевязкой 2% раствора новокаина [Рыжих А. Н., 1968], не обеспечивают безболезненного послеоперационного периода, не предупреждают частого возникновения послеоперационного нервно-трофического отека перианальных тканей. В этом отношении предлагаемая модификация геморроидэктомии более выгодна. При ней на узел не накладывают никаких жестких клемм, перевязывают только узкую ножку, а не всю массу узла, причем перевязку осуществляют выше зубчатой линии заднепроходного канала, где нет чувствительных нервных окончаний. При данной методике боли возникают достоверно реже, так же как и отек тканей в области операции.
Применение в нашей клинике приведенной модификации радикальной геморроидэктомии на первых порах казалось нам оптимальным способом хирургического лечения геморроя. Но эта методика дала толчок к дальнейшему совершенствованию техники, к дальнейшим попыткам снижения количества ближайших послеоперационных осложнений. Возникла идея новой модификации геморроидэктомии, в которой можно было бы использовать тот же принцип — иссечение трех основных внутренних геморроидальных узлов, но с существенной разницей как по отношению к первичной операции Миллигана — Моргана, так и к разработанной уже модификации. Этой принципиальной разницей стала тактика полного восстановления целостности слизистой оболочки заднепроходного канала после иссечения узлов, т. е. глухое ушивание ран слизистой оболочки и отдельное иссечение и ушивание наружных геморроидальных узлов.
ГЕМОРРОИДЭКТОМИЯ С ПОЛНЫМ ВОССТАНОВЛЕНИЕМ СЛИЗИСТОЙ ОБОЛОЧКИ ЗАДНЕПРОХОДНОГО КАНАЛА
Эта операция основана на имеющихся в литературе данных о возможности глухого ушивания ран в области заднего прохода [Аминев А. М., 1971, и др.], является
она второй модификацией геморроидэктомии, разработанной НИИ проктологии.
После геморроидэктомии с иссечением трех основных геморроидальных узлов и с подшиванием краев образовавшихся ран ко дну остается не ушитой часть раневой поверхности, заживление происходит вторичным натяжением. Это удлиняет сроки выздоровления больных, их социально-трудовой реабилитации.
Мы с 1974 г. несколько видоизменили методику ушивания перианальных ран, образующихся после удаления внутренних и наружных узлов. После геморроидэктомии раны, образующиеся на стенках заднепроходного канала и перианальной области, стали ушивать наглухо. Кроме того, в отличие от первой модификации геморроидэктомии, иссечение внутренних и наружных геморроидальных узлов мы стали производить раздельно, а не единым блоком. Последнее обусловлено тем, что далеко не всегда имеется полное соответствие в локализации внутренних и наружных геморроидальных узлов.
Предоперационная подготовка к геморроидэктомии с восстановлением слизистой оболочки заднепроходного канала (вторая модификация) не отличается от принятой методики подготовки к описанному выше способу геморроидэктомии с ушиванием части ран.
Операцию выполняют также в положении больного на операционном столе лежа на спине. Ноги должны быть согнуты в коленных и тазобедренных суставах и зафиксированы на подставках. Мы применяем два вида обезболивания, отдавая предпочтение общей анестезии, как наиболее щадящему психику больного виду обезболивания. Однако это не исключает возможность применения местной анестезии раствором новокаина, которая с 1977 г. была также несколько видоизменена. В отличие от описанной выше, глубокую анестезию выполняют не из четырех, а из трех точек, расположенных на 3,7 и 9 часах по окружности заднего прохода. Именно в этих зонах иннервируется заднепроходный канал и введение новокаина в указанные точки напоминает проводниковую анестезию. При этом обеспечивается достаточный эффект обезболивания и менее выражено отрицательное воздействие новокаина на функцию мочеиспускания (раствор не вводят в точку, расположенную на 12 часах под уретру).
Обработку операционного поля производят 1 % спиртовой настойкой йода. При общей анестезии в начале дважды обрабатывают прямую кишку тупферами, смоченными этой же настойкой йода, с просушиванием сухими тампонами после каждой обработки. Затем обрабатывают кожу вокруг заднего прохода, кожу промежности и внутренней поверхности ягодиц. После этого операционное поле отгораживают тремя простынями. Одну из них кладут под больного, ограничивая снизу операционное поле, две других — по бокам, накрывая ноги больного. Операционное поле приобретает вид треугольника, вершиной обращенного к промежности.
При местной анестезии вначале производят обработку кожи с отграничением операционного поля стерильными простынями. После этого приступают к выполнению внутрикожной и подкожной анестезии вокруг заднего прохода 0,5% раствором новокаина. На этот этап обезболивания тратят 40—60 мл раствора. После повторной обработки кожи приступают к глубокой анестезии. Сменив иглу на более длинную и предпосылая 0,5% раствор новокаина продвижению иглы, производят введение раствора на глубину до 5 см, строго параллельно стенке кишки соответственно точкам на 3, 7, 9 часах по циферблату. В каждую из трех точек вводят по 40 мл 0,25% раствора новокаина. После окончания анестезии дважды обрабатывают 1% спиртовой настойкой йода стенки заднепроходного канала и дистального отдела прямой кишки.
При отсутствии до операции выраженного спазма заднепроходного сфинктера мы не производим его дивульсию, особенно у лиц пожилого и старческого возраста, опасаясь перерастяжения мышц жома и длительного периода восстановления его тонуса.
Соответственно 3, 6, 9 и 12 часам по циферблату края заднего прохода разводят в стороны в помощью зажимов Алиса. С 1980 г. в НИИ проктологии для разведения и фиксации краев заднего прохода применяют кольцо-расширитель диаметром 150 мм (рис. 25),
предложенное Е. И. Меньшениным и модифицированное нами. Соответственно 4 указанным выше точкам на края заднего прохода накладывают лигатуры (шелк № 5) и фиксируют их к крючкам кольца-расширителя. Благодаря этому обеспечивают хорошее разведение краев заднего прохода и необходимость во втором ассистенте отпадает.
После ревизии стенок заднепроходного канала, которая может быть проведена с помощью ректального зеркала, внутренний узел на 3 часах по циферблату захватывают за верхушку окончатым зажимом Люэра. При наличии воспалительного процесса в геморроидальных узлах или при тромбозе их используют зажим Алиса. Геморроидальный узел подтягивают кнаружи. Обнажается ножка (шейка) узла, располагающаяся несколько выше зубчатой линии заднепроходного канала. В радиальном направлении снаружи внутрь на шейку узла накладывают зажим Бильрота таким образом, чтобы концы браншей зажима доходили до сосудистой ножки (рис. 26).
Затем скальпелем, непосредственно над зажимом, геморроидальный узел отсекают до сосудистой ножки (рис. 27).
Последнюю прошивают кетгутом № 5 и завязывают вначале со стороны зажима, а затем с противоположной стороны так, чтобы узел лигатуры располагался на противоположной стороне от раны (рис. 28).
Обычно этого бывает достаточно для обеспечения надежного гемостаза сосудистой ножки геморроидального узла. Однако для дополнительного гемостаза непосредственно у верхнего края раны под основание узла накладывают шов кетгутом № 00, дважды прошивая слизистую оболочку с подслизистым слоем стенки прямой кишки (см. рис. 28). Затем отдельными узловыми кетгутовыми швами ушивают образовавшуюся Рану. В шов захватывают края слизистой оболочки и Дно раны (рис. 29).
После наложения швов на всю рану лигатуры срезают. Выше места перевязки ножки геморроидального узла его отсекают (рис. 30),
оставляя культю толщиной не более 0,5 см. Аналогично удаляют внутренние геморроидальные узлы на 7 и 11 часах по циферблату. После удаления трех внутренних гемороидальных узлов в заднепроходном канале остается три культи, от основания которых в радиальном направлении располагаются ушитые раны линейной формы (рис. 31).
Затем визуально контролируют качество гемостаза и срезают нити, растягивающие в стороны задний проход (или снимают зажимы Алиса). Захватывая за верхушку наружные геморроидальные узлы, их плоско иссекают, не углубляясь в мышцу наружного жома прямой кишки, и затем ушивают образовавшиеся раны отдельными кетгутовыми швами в радиальном направлении.
В задний проход после обработки ушитых ран 1% спиртовой настойкой йода вводят узкую марлевую турунду, пропитанную мазью Вишневского. Снаружи на промежность накладывают повязку с мазью Вишневского, которую фиксируют в области заднего прохода с помощью трубчатого бинта № 6—7 (Т-образная повязка).
Лечение больных после геморроидэктомии с восстановлением слизистой оболочки заднепроходного канала мало отличается от описанного выше. Однако в последнее время мы придерживаемся более активного поведения больных в послеоперационном периоде. Палатный режим назначаем со следующего дня после операции. На 2-й день на ночь назначают 30,0 вазелиного масла и, если на следующий день не было самостоятельного стула, вызывают его с помощью очистительной клизмы. После первого стула перед перевязкой и в дальнейшем ежедневно больным назначают общие ванны. Пациентам со склонностью к запорам вазелиновое масло назначают на более длительный срок.