Болезнь Крона
Болезнь Крона - хроническое рецидивирующее заболевание желудочно-кишечного тракта неясной этиологии, характеризующееся трансмуральным сегментарным распространением воспалительного процесса с развитием местных и системных осложнений.
Эпидемиология
Эпидемиологическое исследование по изучению заболеваемости и распространенности болезни Крона в Украине никогда не проводилось. По неполным данным распространенность болезни Крона в нашей стране составляет 8-10 на 100 000 населения (Захараш М.П. 2005).
В экономически развитых странах отмечается рост заболеваемости язвенным колитом и болезнью Крона. Первичная заболеваемость болезнью Крона составляет 2—4 человека на 100 000 населения в год, распространенность — 30-50 случаев на 100 000 населения.
Этиология, патогенез
До недавнего времени нет единого взгляда на этиологию воспалительных заболеваний кишечника. Большинство специалистов считают, что болезнь Крона обусловлена различными этиологическими факторами, которые при воздействии на организм человека запускают патогенетические механизмы аутоиммунного воспаления. Основная этиологическая роль при болезни Крона сторонниками инфекционной теории отводится Mycobacterium paratuberculosis и вирусу кори. Общность клинической картины болезни Крона и туберкулеза кишечника, а также наличие гранулем заставляют думать о туберкулезной этиологии болезни Крона. Однако отсутствие микобактерий туберкулеза в гранулемах, отрицательные попытки заражения морских свинок, отрицательная проба Манту и безуспешные попытки противотуберкулезного лечения свидетельствуют о не туберкулезной природе данного заболевания. Сторонники вирусной этиологии болезни Крона считают, что вирус кори способен вызывать сосудистые нарушения в стенке кишечника, которые определяют своеобразие клинической картины. Однако при болезни Крона с помощью современных вирусологических исследований не удается обнаружить вирус кори в тканях кишечника. Одним из аргументов в пользу инфекционной этиологии болезни Крона является положительный клинический эффект от терапии антибиотиками. Для того чтобы у пациента развилось хроническое воспаление, характерное для данного заболевания, необходима генетическая предрасположенность, проявляющаяся дефектами иммунной системы кишечника. Таким образом болезнь Крона как и язвенный колит многофакторные заболевания с генетической предрасположенностью, определена связь их с антигенами HLA. Нарушение иммуногенеза отводят ведущую роль в развитии воспаления, что подтверждается:
- Течение заболевания носит хронически рецидивирующий характер, со склонностью к сезонным обострениям.
- Сочетание с другими иммунозависимыми заболеваниями.
- Эффективность в лечение стероидных гормонов.
- Нарушениями клеточного и гуморального иммунитета.
К развитию иммунного воспаления в стенке кишки (трассмурального) приводит сочетанное действие генетических и внешних факторов.
Патоморфология
Развивающийся воспалительный процесс поражает всю толщу кишечной стенки, для него характерно развитие инфильтратов, изъязвлений слизистой оболочки, абсцессов и свищей, сужение просвета кишки
Характерны следующие макроскопические изменения: отечность, утолщение стенки кишки, наличие белесоватых бугорков под серозным покровом; утолщение брыжейки кишки в следствие отложение жира и разрастания соединительной ткани; увеличение регионарных лимфатических узлов. Пораженная слизистая оболочка кишечника имеет вид *булыжной* мостовой: участки интактной слизистой чредуются с глубокими щелевидными язвами, которые проникают в подслизистый и мышечный слой. Выявляются свищи, абсцессы и стриктуры кишки. Отмечается четкая граница между пораженными и здоровыми отделами кишки.
К характерным микроскопическим изменениям относят: поражение всех слоев кишки в виде отека, инфильтрации лимфоидными и плазматическими клетками подслизистого слоя пораженного отдела кишки; гиперплазию лимфатических фолликулов и пейеровых бляшек; формированием гранулем, состоящих из эпителиоидных и гигантских клеток; нагноение и изъязвление измененных лимфоидных фолликулов; гиалиновое перерождение гранулем.
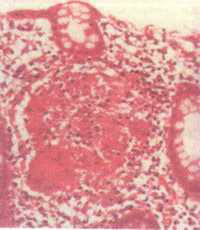
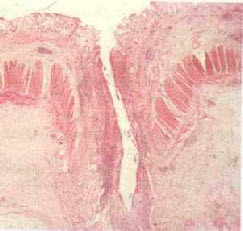
Гранулема саркоидного типа в стенке кишки Язва – трещина пронизывающая все слои
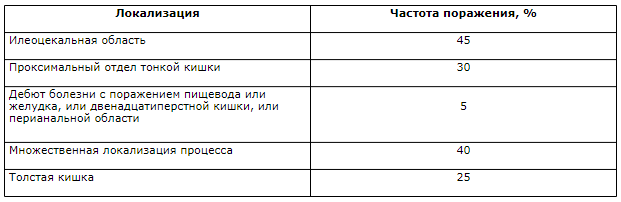
Локализация патологического процесса при болезни Крона (Григорьев П.Я. 1996)
Классификация болезни Крона. Классификация проф. М.Х. Левитана.
По ней БК подразделяют на:
- Илеит
- Илеоколит
- Колит
Выделяют две формы течения процесса:
- Острая
- Хронически непрерывную
Определение активности на основании клинических проявлений в течение 7 дней, обьективного осмотра и показателей гематокрита в настоящее время основано на подсчете индекса активности по Бесту.
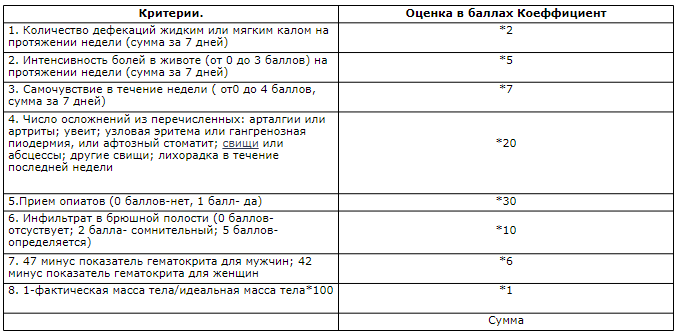
Количество баллов колеблется от 0 до 700. Число баллов ниже 150 свидетельствует о ремиссии, 150-300 характерно для легкой формы, 301- 450- среднетяжелой, а свыше 450 говорит о тяжелой форме заболевания.
Венская классификация болезни Крона.
І. Возраст к моменту установления диагноза.
- < 40лет
- 40 лет
ІІ. Локализация процесса
- Терминальный отдел подвздошной кишки
- Ободочная кишки(колит)
- Верхние отделы желудочно – кишечного тракта.
- Илеколит.
ІІІ. Характер течения:
- Нестриктурирующий, непенетрирующий.
- Стриктурирующий.
- Пенетрирующий.
Клиника болезни Крона.
Классическая триада: боли в животе, диарея и потеря массы тела. Наблюдается лихорадка. Однако признаки болезни могут быть и минимальными.
Боль в животе обычно локализуются в околопупочной или подвздошных областях в зависимости от локализации процесса. Параумбиликальные боли предполагают тонкокишечную локализацию воспаления. Боль постоянная, по ощущениям тупая распирающая или спастическая, усиливающая после приема пищи, при стрессе, психоэмоциональном напряжении. При формировании свищей, развитии абсцессов появляется локальное или разлитое напряжение мышечное напряжение, прогрессивно нарастает болевой синдром. В случаи развития кишечной непроходимости через 1- 2 часа после еды появляются интенсивная, схваткообразная боль, тошнота, рвота, метеоризм. Иногда начальные проявления болезни Крона симулируют острый аппендицит. До 20% могут иметь инфильтрат в правой подвздошной области. Левосторонняя локализация болевых ощущений, ослабление болей после дефекации соответствует поражению толстой кишки.
Диарея: частота стула достигает 10 и более раз в сутки, масса кала – 200 г/сут, он разжиженный, водянистый. Диарея возникает после каждого приема пищи, а также возможна в ночное время. Выделение крови отсутствует или носит непостоянный характер в отличие от язвенного колита. При вовлечении в патологический процесс аноректальной области развиваются тенезмы, ректальные кровотечения( но не более чем у 50% больных болезнью Крона).
Отсутствие аппетита, обусловленное болезнью Крона, может быть столь значительным, что возникает предположение о нервной анорексии, особенно при выраженной потере массы тела. У ряда больных наиболее серьезной жалобой, а иногда и первым признаком болезни, могут быть перианальные проявления – трещины анального канала, парапроктиты, свищи.
По течению болезни Крона и характеру осложнений выделяют стриктурирующую, свищевую и воспалительную формы заболевания.
Для стриктурирующей формы характерна обструкция – важный признак естественного течения болезни Крона. На ранних этапах к преходящим явлениям кишечной непроходимости приводят отек кишечной стенки и спазм, в более поздних – рубцовое сужение и обтурация суженного сегмента непереваренной пищей.
Свищи и абсцессы возникают уже в первые годы заболевания и служат частой причиной хирургического лечения. Свищи могут быть разнообразны и изредка заканчиваются слепо с формированием внутрибрюшных абсцессов. Свищи, исходящие из подвздошной кишки, направляются чаще всего кзади в забрюшинную клетчатку, что ведет к обструкции правого мочеточника к поясничной мышце. В итоге развивается гидронефроз или псоас-абсцесс. Его классическими проявлениями являются боли в боку, бедре или колене, сопровождающиеся хромотой. Когда свищи проникают в петли кишечника, формируются энтероэнтеральные свищи, обычно илеоилеальные, илеоцекальные или илеосигмоидные. Свищи могут быть бессимптомными и обнаруживаться случайно при ирригоскопии. Зона поражения в толстой кишке чревата образованием свищей с желудком, двенадцатиперстной кишкой, мочевым пузырем или влагалищем. Энтеровезикальные свищи проявляются дизурией, рецидивирующей инфекцией, реже пневма- или фекалурией. Хотя перфорация при болезни Крона носит "прикрытый" характер, у 1–2% больных она может быть в свободную брюшную полость с развитием разлитого перитонита.
Снижение массы тела при болезни Крона, связано с недостаточным поступлением питательных веществ из-за отсутствия аппетита и болей в животе, нарушением процесса их всасывания и усилением катаболизма. Основные нарушения обмена веществ включают анемию, стеаторею, гипопротеинемию, авитаминоз, гипокальциемию, гипомагниемию и дефицит других микроэлементов.
Снижение *идеальной * массы тела на 20% отражает значительное нарушение питания. Поражение тонкой кишки приводит к развитию синдрома мальабсорбции. Развитие ее связано с:
- Воспалением слизистой, ее структурными изменениями.
- Нервно-
мышечной дискоординацией стенки кишки. - Уменьшением резорбтивной поверхности кишки.
- Дефицитом кишечных ферментов.
- Снижением активности панкреатических ферментов.
- Нарушением всасывания.
- Избыточным развитием кишечной микрофлоры.
- Нарушением реабсорбции воды и электролитов в результате воспаления и изьязвления в терминальном отделе подвздошной кишки.
- Недостаточным всасыванием солей желчных кислот.
В просвет кишки поступает большое количество белка, в кале содержатся нейтральный жир и жирные кислоты, но значительная стеаторея не характерна.
Нарушение всасывания витамина D и дефицит кальция могут способствовать развитию остеопороза и остеомаляции.
Частота симптомов при первично манифестации болезни Крона (по М.Рот, В.Бернхардт, 2004)
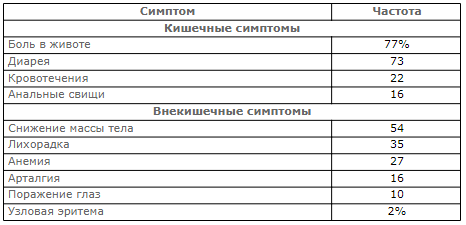
Системные проявления.
- Поражение кожи. Наиболее частыми кожными проявлениями являются узловая эритема, гангренозная пиодермия, пустульозный дерматоз. Поражается также полость рта -
афтозный стоматит, язвы и трещины в области губ. - Поражение суставов: артриты, сакроилеит, анкилизирующий спондилит.
- Заболевание глаз встречается в 4-
5% случаев : иридоциклиты, увеиты, склериты, эписклериты. - Поражение печени, можно рассматривать как осложнение основного заболевания и его лекарственной терапии (жировой гепатоз, хронический гепатит с переходом в цирроз, склерозирующий холангит, желчекаменная болезнь).
- Поражение почек включает острый гломерулонефрит, мочекаменную болезнь, амилоидоз.
Диагноз. Дифференциальный диагноз
Диагноз болезни Крона устанавливается на основании характерной клинической картины заболевания, результатов эндоскопического, рентгенологического и морфологического исследований.
1. Лабораторные исследования крови выявляют анемию как следствие кровопотери или развития синдрома мальабсорбции; различные проявления интоксикации и воспаления: лейкоцитоз с палочкоядерным сдвигом, увеличение СОЭ, повышение активности белков крови. Как и анемия, гипоальбуминемия и электролитные нарушения присоединяются при прогрессировании вторичного синдрома мальабсорбции.
2. Колоноскопия с прицельной биопсией.
Эндоскопический метод исследования пищеварительного тракта имеет важнейшее значение в диагностике болезни Крона, Неравномерное утолщение слизистой оболочки, наличие узких язв-трещин, сужение просвета кишки - картина "булыжной мостовой" характерна при болезни Крона. Однако при начальных стадиях заболевания и формировании рубцовых изменений подобной типичной картины получить не удается. Прицельная биопсия, выполненная при эндоскопическом исследовании, может подтвердить диагноз.
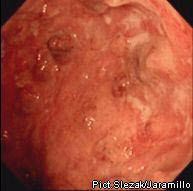
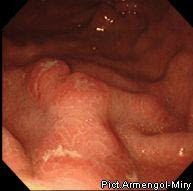
*булыжная мостовая*
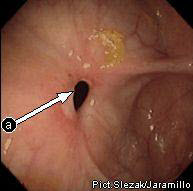
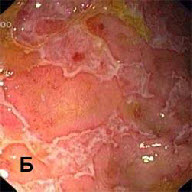
А -
3. Рентгенологическое методы - ирригоскопия и ирригография (обзорная рентгенография) с целью выявления осложнений.
Диагноз болезни Крона нуждается в рентгенологическом подтверждении. Первоначально исследование проводят с целью установления локализации, характера и тяжести поражения. Исследование имеет преимущества в оценке таких признаков, как ригидность, подслизистый отек, псевдодивертикулы и свищи. Отек слизистой выглядит как расширение и сглаженность клапанных образований в кишке. Афтозные язвы определяются как мелкие вкрапления задерживающегося бария, окруженные венчиком отечной слизистой. Так как изъязвления прогрессируют, они могут сливаться с образованием обширных обнаженных участков слизистой, имеющих вид "булыжной мостовой".
Воспаление в исходе ведет к фиброзу и характерному симптому "струны". Ложная мешатчатость появляется в результате ассиметричного укорочения кишечника, что характерно для брыжеечного края тонкой кишки. Свищи исходят из трансмуральных язв, проходя через всю толщу кишки и проникая в прилежащие структуры. Это могут быть простые изолированные ходы или "звездчатый" комплекс, распространяющийся в различных направлениях.
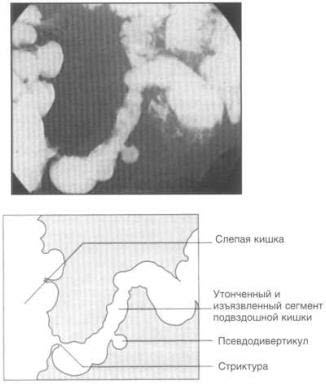
4. Транскутанная и эндоректальная ультразвуковая диагностика (Трансректальное УЗИ), позволяющая определить локализацию процесса, наличие интрамурального его распространения (утолщение стенки кишки), инфильтратов, абсцессов, свищей, стенозов.
5. Гистологическое исследование биоптатов в биоптатах, взятых с включением подслизистого слоя, выявляют воспалительную инфильтрацию лимфоцитами, плазматическими клетками, гистиоцитами, эозинофилами. На фоне инфильтрации диагностируют гранулемы, содержащие эпителиоидные и гигантские клетки Лангерганса.
В последние годы предлагается программа диагностики, основанная на исследованиях специфических маркеров воспалительных заболеваний толстой кишки. Наличие антинейтрофильных цитоплазматических антител (рANCA) характерно для язвенного колита, антител к грибам Saccharomyces cerevisiae (ASCA) – для болезни Крона (Dubinski, 2001).
Дифференциальный диагноз болезни Крона и язвенного колита: патоморфологические данные
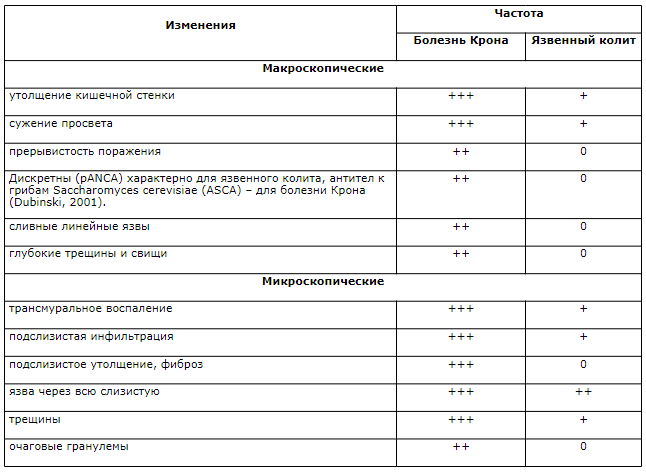
Болезнь Крона приходится дифференцировать от многих заболеваний. Гранулематозное поражение тонкой кишки часто диагностируется как аппендикулярный абсцесс или острый аппендицит. Иногда невозможно отличить болезнь Крона от воспаления в дивертикуле Меккеля и других острых заболеваний брюшной полости. Болезнь Крона с локализацией процесса в тонкой кишке и правых отделах толстой кишки нелегко отличить от туберкулеза кишечника, поскольку последний может протекать без поражения легких. Поэтому отсутствие легочного процесса не исключает туберкулезную природу заболевания. Иногда злокачественная лимфома ошибочно принимается за болезнь Крона. Не всегда можно быть уверенным в том, что стриктуры тонкой кишки являются следствием только гранулематозных изменений. При локализации стриктуры в левом изгибе ободочной кишки должно возникнуть подозрение на ишемический характер поражения. Лихорадка, боль в суставах и даже узловатая эритема могут доминировать в клинической картине воспалительного заболевания кишечника и вызывать тем самым подозрение на коллагеновые болезни. Болезнь Уиппла, характеризующаяся лихорадкой, болью в суставах, диареей, также требует дифференциации с болезнью Крона. Если гранулематозный процесс локализуется только в толстой кишке, то он может приниматься за туберкулез слепой и восходящей ободочной кишки, ишемическую стриктуру, рак и амебиаз.
Основную дифференциальную диагностику нужно проводить с неспецифическим язвенным колитом.При проведении дифференциальной диагностики следует учитывать, что во многих случаях болезнь Крона начинается незаметно и проявляется легкой диареей, вздутием живота, усилием перистальтики, метеоризмом. Самые ранние проявления болезни - диарея и боль в животе - могут появляться независимо друг от друга, но чаще одновременно. Боль после еды, позднее предшествует каждому акту дефекации. Диарея (обычно без примеси крови) развивается постепенно, частота стула при поражении тонкой кишки достигает 2-4, толстой - 3-10 раз в сутки (Виноградов А.В.,1988). Диарея сочетается с повышением температуры тела. В некоторых случаях болезнь Крона может протекать без диареи. В начале болезни характерных признаков при физическом исследовании нет, в более поздних стадиях выявляют в основном осложнения: опухоль в животе (конгломерат из петель кишок), перианальные свищи, кровотечения, илеус, артрит, анемия.
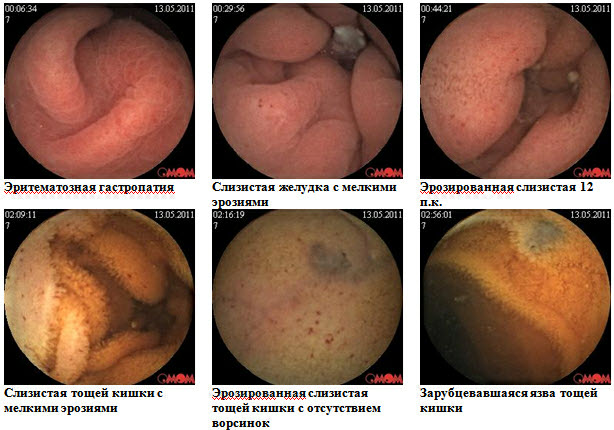
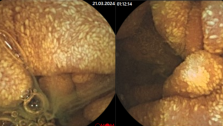
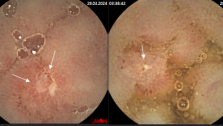
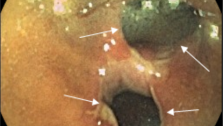
Клинические случаи болезни Крона тонкой кишки с применением в обследовании методики капсульной эндоскопии
Больная Т.,61 год, находилась на обследовании в проктологическом отделении Киевской областной клинической больницы с диагнозом при направлении Хронический колит. Жалобы при поступлении на боли в животе, поносы, похудение на 10кг за последние 5 лет, потерю аппетита. Обследования ЖКТ на протяжении последних 5-7 лет (общеклинические, ФЭГДС, ФКС, бакпосев кала, ирригография)-неинформативны. Для уточнения диагноза рекомендована капсульная эндоскопия. При обследовании: слизистая желудка гиперемирована, с мелкими эритемами. Слизистая тощей кишки с сегментарным поражением мелкими эрозиями, бархатистость местами снижена. В подвздошной кишке мелкие эрозии, язва округлой формы,в терминальном отделе слизистая гиперемирована. Заключение: болезнь Крона тонкой кишки с сегментарным поражением, эритематозная гастропатия. Пациентке назначен курс базисной терапии: диета №4,месалазин, десенсибилизирующая и витаминотерапия. Мониторинг клинической эффективности через 1 месяц: больная отмечает улучшение общего состояния, нормализацию дефекации-стул 1-2р/сут, оформленный, без патологических примесей. Боли в животе не беспокоят, прибавила в весе 2кг.
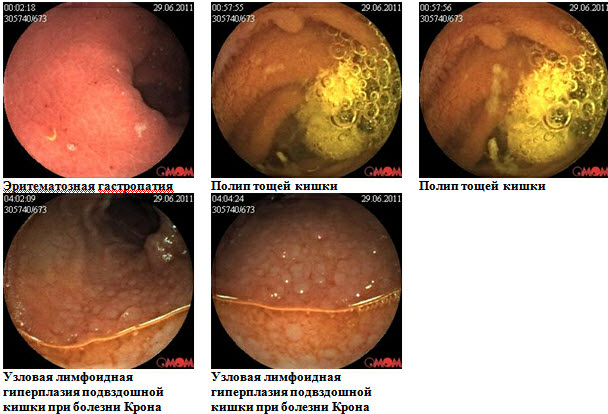
Больная Н., 61 год,находилась на обследовании в проктологическом отделении Киевской областной клинической больницы с диагнозом при направлении Неспецифический язвенный колит. Из анамнеза: болеет около 5 лет, когда начали беспокоить боли в животе, частый жидкий стул 2-4 р/сутки с примесью крови и слизи, иногда чаще, немотивированная слабость, раздражение, похудение на 5кг, в связи с данным состоянием у пациентки возникли проблемы в отношениях с родными. Начало заболевания связывает с перенесенным эмоциональным потрясением. Обследовалась на протяжении последних 2-х месяцев (ФЭГДС, ФКС, РРС, ирригография, бакпосев кала, общеклинические лабораторные исследования). По данным вышеприведенных параклинических исследований у больной эритематозная гастропатия, НЯК. По поводу последнего принимала лечение, однако состояние прогресивно ухудшалось, появилась лихорадка, боли в суставах. Для уточнения диагноза рекомендована капсульная эндоскопия. При обследовании: слизистая желудка диффузно гиперемирована, с мелкими эритемами. Слизистая тощей кишки с сегментарным поражением мелкими эрозиями, бархатистость местами снижена. В подвздошной кишке мелкие эрозии, язва округлой формы без признаков кровотечения, в терминальном отделе слизистая гиперемирована. Заключение: болезнь Крона тонкой кишки. С учетом клинических данных пациентке назначена диета, месалазин перорально и в микроклизмах, глюкокортикоиды, иммуносупрессоры, антибактериальная терапия. Мониторинг клинической эффективности: незначительное улучшение уже через 5 дней, что выразилось в ликвидации болевого синдрома. Через 2 месяца больная прибавила в весе 5кг, стул нормализовался-1-2р/сут, оформленный, без патологических примесей, отмечает значительное улучшение качества жизни.