Желудочно-кишечные кровотечения
Желудочно-кишечные кровотечения (ЖКК) – одна из наиболее частых причин экстренной госпитализации в стационары хирургического профиля.Терапевтическая задача при желудочно-
Патофизиологические нарушения при желудочно-кишечных кровотечениях (ЖКК).
Острая кровопотеря при ЖКК, как и при любом виде достаточно массивного кровотечения, сопровождается развитием несоответствия между уменьшенной массой циркулирующей крови и объемом сосудистого русла, что приводит к падению общего периферического сопротивления (ОПС), снижению ударного объема сердца (УOC) и минутного объема кровообращения (МОК), падению АД. Так возникают нарушения центральной гемодинамики. В результате падения АД, снижения скорости кровотока, повышения вязкости крови и образования в ней агрегатов эритроцитов нарушается микроциркуляция, изменяется транскапиллярный обмен. От этого в первую очередь страдают белковообразовательная и антитоксическая функции печени, нарушается продукция факторов гемостаза -фибриногена и протромбина, повышается фибринолитическая активность крови. Нарушения микроциркуляции ведут к нарушениям функции почек, легких, головного мозга.
Защитные реакции организма при желудочно-кишечных кровотечениях (ЖКК) направлены прежде всего на восстановление центральной гемодинамики. Надпочечники реагируют на гиповолемию и ишемию выделением катехоламинов, вызывающих генерализованный спазм сосудов. Эта реакция ликвидирует дефицит заполнения сосудистого русла и восстанавливает ОПС и УОС, что способствует нормализации АД. Возникающая тахикардия увеличивает МОК. Далее развивается реакция аутогемодилюции, в результате чего из интерстициальных депо в кровь поступает жидкость, которая восполняет дефицит объема циркулирующей крови (ОЦК) и разжижает застойную, сгущенную кровь. Центральная гемодинамика стабилизируется, восстанавливаются реологические свойства крови, нормализуются микроциркуляция и транскапиллярный обмен.
Классификация желудочно-кишечных кровотечений.
По этиологическим признакам:
1. Язвенные кровотечения при:
а) хронических каллезных и пенетрирующих язвах;
б) пептических язвах желудочно-кишечных анастомозов;
в) острых язвах:
- возникающих в результате токсического или лекарственного воздействия на слизистую оболочку желудка или кишки;
- стрессовых, гастродуоденальных, возникающих после ожогов, обширных хирургических операций, в остром периоде инфаркта миокарда и т. д.;
- возникающих при заболеваниях внутренних органов (атеросклероз, гипертоническая болезнь, лейкозы, цирроз печени, уремия);
- эндокринных язвах (синдром Золлингера-Эллисона, гиперпаратиреоидоз).
2. Неязвенные кровотечения при:
- варикозном расширении вен пищевода и желудка при портальной гипертензии;
- ущемленной грыже пищеводного отверстия диафрагмы;
- линейных разрывах слизистой оболочки и глубжележащих слоев стенки кардиального отдела желудка (синдром Мэллори-Вейса);
- прорыве аневризмы аорты;
- эрозивном геморрагическом гастрите;
- паразитарных и глистных инвазиях (дизентерия, амебиаз, балантидиаз);
- заболевания крови (тромбоцитопеническая пурпура, гемофилия, лейкоз);
- доброкачественных и злокачественных опухолях желудка и кишечника (лимфосаркоме, лимфогранулёматозе);
- дивертикулах пищеварительного тракта;
- телеангилэктазии желудочно-кишечного тракта;
- воспалительных заболеваниях кишечника (болезнь Крона, Неспецифический язвенный колит (НЯК)и др.
- множественном полипозе (синдроме Пейтца — Егерса)
- хроническом геморрое
- хронической анальной трещине
По локализации источника кровотечения:
пищеводные, желудочные, дуоденальные, тонкокишечные, толстокишечные кровотечения.
По клиническому течению:
профузные, торпидные, продолжающиеся, остановившиеся кровотечения.
По степени тяжести кровотечения (величине кровопотери): легкая, средняя, тяжелая кровопотеря.
По объему кровопотери различают кровотечение:
- обильное (профузное) -2 л;
- умеренное – 0,7-1,3 л;
- незначительное -до 0,5 л;
- микрокровотечение
В зависимости от интенсивности кровотечения следует делить на явные, проявляющиеся кровавой рвотой или дегтеобразным стулом, и скрытые— оккультные кровотечения, которые можно определить лишь с помощью р. Грегерсена (анализа кала на скрытую кровь). Явные желудочно-кишечные кровотечения могут быть острыми и хроническими, появившиеся впервые или повторно. Острые желудочно-кишечные кровотечения бывают однократнымии многократными, т. е. рецидивирующими в течение данного постгеморрагического периода, когда последствия анемии еще не ликвидированы. Эти кровотечения представляют наибольшую опасность для больного.
Повторные острые желудочно-кишечные кровотечения, возникающие на фоне нормоволемии через значительный промежуток времени после первого эпизода геморрагии, обычно ничем не отличаются от впервые появившегося кровотечения.
Иначе обстоит дело с геморрагиями, рецидивирующими в течение короткого времени, исчисляемого часами и даже минутами. Эти кровотечения вызывают тяжелые изменения в системе гомеостаза и являются чрезвычайно опасными для жизни.
Острые кровотечения из пищевода наблюдаются в 8,66% Они возникают при портальной гипертензии (6,61%), раке (1,2%) острых язвах (0,3%), дивертикуле (0,2%), эрозивном эзофагите (0,15%), разрыве аневризмы грудного отдела аорты (0,1%), лейомиоме (0,05%) и химическом ожоге (0,05%). Возможны также кровотечения в результате травмы пищевода инородным телом вызывающим пролежень и перфорацию аорты.
Острые кровотечения из желудка наблюдаются в 52,49% Они обусловлены хронической язвой (19,63%), острой язвой (3,78%), пилородуоденальной язвой (1,08%), хронической и острой язвой гастроэнтероанастомоза (1,23%), эрозивным геморрагическим гастритом (13%), раком желудка (11,34%), гипертонической болезнью и атеросклерозом (1,29%), грыжей пищеводного отверстия диафрагмы (0,62%), лейомиомой (0,15%), синдромом Маллори—Вейсса (0,1%), болезнью Рандю— Ослера (0,05%), острым фибринолизом (0,05%), гломусной опухолью (0,05%), заболеваниями крови (0,35%). Кровотечения могут быть обусловлены и другими заболеваниями (гемангиома фиброма, нейрофиброма, липома, туберкулез, сифилис саркома, лимфогранулематоз, актиномикоз, инородное тело желудка, разрыв аневризмы, дивертикулы, острое расширение желудка, травма, ожог, острый панкреатит, диабетическая кома, абсцесс и др.).
Острые кровотечения из двенадцатиперстной кишки составляют 24,5%. Они были при хронической язве (23,2%), острой язве (0,45%), дивертикуле (0,25%), раке двенадцатиперстной кишки (0,25%), раке поджелудочной железы (0,2%), разрыве аневризмы аорты (0,05%), гемобилии (0,05%,) истерии (0,05%). Опубликованы кровотечения при: аденоме поджелудочной железы, завороте сальника, сепсисе, аппендиците, сирингомиелии, желчнокаменной болезни, авитаминозе, пищевой интоксикации, уремии, лучевой болезни, аллергии, лекарственных язвах и оперативных вмешательствах.
Острые кровотечения из тонкой кишки встречаются в 1,1%. При раке (0,3%), тромбозе мезентериальных сосудов (0,2%), острой язве (0,2%), язвенном энтероколите (0,2%), болезни Крона, забрюшинной лимфосаркоме (0,05%), болезни Рандю—Ослера (0,05%). Описаны кровотечения при дивертикуле Меккеля, полипозе, сыпном и брюшном тифе, холере, инвагинации, доброкачественных новообразованиях, глистной инвазии, заболеваниях крови и других заболеваниях.
Острые кровотечения из толстой кишки составляют 2,55 %: при раке (1%), колите (0,85%), полипозе (0,35%), дизентерии (0,15%), дивертикуле (0,1%), острой язве (0,1%). Опубликованы острые кровотечения при холере, туберкулезе, инвагинации, тромбозе мезентериальных сосудов и другой патологии.
Острые кровотечения из прямой кишки и анального канала наблюдаются в 4,03%: при геморрое (2,93%), раке (0,4%) анальных трещинах (0,25%), повреждениях прямой кишки (0,2%), полипе (0,2%), биопсии (0,05%). Кровотечения могут быть при выпадении прямой кишки, специфических и неспецифических язвах, проктите, остром и хроническом парапроктите и других заболеваниях.
Определение объема кровопотери и тяжести состояния больного
Тяжесть состояния больного зависит от объема кровопотери, однако при кровотечении в просвет желудка или кишечника судить об истинном количестве излившейся крови не представляется возможным. Поэтому величину кровопотери определяют косвенно, по степени напряжения компенсаторно-защитных реакций организма, используя ряд показателей. Наиболее надежным и достоверным из них является разница ОЦК до и после геморрагии. Исходный ОЦК вычисляют по номограмме.
Гемоглобин косвенно отражает величину кровопотери, но является довольно непостоянной величиной.
Гематокритное число достаточно точно соответствует кровопотере, но не сразу, так как в первые часы после кровотечения пропорционально уменьшаются объемы как форменных элементов, так и плазмы крови. И только после того, как экстравоскулярная жидкость начнет проникать в кровяное русло, восстанавливая ОЦК, гематокрит падает.
Артериальное давление. Потеря 10-15% массы крови не вызывает резких нарушений гемодинамики, так как поддается полной компенсации. При частичной компенсации наблюдается постуральная гипотензия. При этом давление поддерживается близким к норме, пока больной лежит, но оно может катастрофически упасть, когда больной сядет. При более массивной кровопотере, сопровождающейся тяжелыми гиповолемическими расстройствами, адаптационные механизмы не в состоянии компенсировать расстройства гемодинамики. Возникает гипотония в лежачем положении и развивается сосудистый коллапс. Пациент впадает в шок (бледность, переходящая в аспидно-серый цвет, пот, истощение)
Частота сердечных сокращений. Тахикардия -первая реакция на снижение УОС для сохранения МОК, но само по себе тахикардия не является критерием тяжести состояния больного, так как может быть вызвана рядом других факторов, в том числе психогенных.
Шоковый индекс. В 1976 г. М.Альговер и Бурри предложили формулу для расчета так называемого шокового индекса (индекса Альговера), характеризующего тяжесть кровопотери: соотношение ЧСС и систолического АД. При отсутствии дефицита ОЦК шоковый индекс равен 0,5. Повышение его до 1,0 соответствует дефициту ОЦК, равному 30%, а до 1,5-50% -дефициту ОЦК.
Приведенные показатели необходимо оценивать в комплексе с клиническими проявлениями кровопотери.
На основании оценки некоторых из названных показателей и состояния больных В. Стручковым и соавт. (1977) разработана классификация, выделяющая 4 степени тяжести кровопотери:
- I степень - общее состояние удовлетворительное; умеренная тахикардия; АД не изменено; Нb выше 100 г/л; дефицит ОЦК -не более 5% от должного;
- II степень - общее состояние -средней тяжести, вялость, головокружение, обморочное состояние, бледность кожных покровов, значительная тахикардия, снижение АД до 90 мм рт.ст; Hb -80 г/л; дефицит ОЦК -15% от должного;
- III степень - общее состояние тяжелое; кожные покровы бледные, холодный, липкий пот; больной зевает, просит пить (жажда); пульс частый, нитевидный; АД снижено до 60 мм рт.ст.; Hb -50 г/л; дефицит ОЦК -30% от должного;
- IV степень-общее состояние крайне тяжелое, граничит с агональным; длительная потеря сознания; пульс и АД не определяются; дефицит ОЦК -более 30% от должного.
Больные со II-IV степенями тяжести кровопотери нуждаются в проведении инфузионной терапии перед началом диагностических и лечебных манипуляций.
Диагностика причин кровотечения
Данные анамнеза могут оказать существенную помощь для установления источника кровотечения в верхних или нижних отделах желудочно-кишечного тракта. Сведения о кровавой рвоте в анамнезе говорят о том, что источник кровотечения расположен выше связки Трейтца. Если больной не принимал препаратов железа или висмута, то черный дегтеобразный вид стула заставляет заподозрить повреждение в верхних отделах желудочно-кишечного тракта; однако такой стул иногда наблюдается в результате кровотечения в правой части толстого кишечника. Выделение ярко-красной неизменённой крови из прямой кишки (гематохезия) указывает на кровотечение из толстого кишечника, однако иногда бывает результатом массивного кровотечения в верхних отделах желудочно-кишечного тракта (тонкокишечное кровотечение). Небольшие количества ярко-красной крови в кале предполагают наличие повреждений в сигмовидной или прямой кишках. Известно, что чем светлее выделяющаяся из прямой кишки кровь, тем дистальнее расположен источник кровотечения. Действительно, алая кровь свойственна преимущественно кровотечениям, возникающим при поражении сигмовидной и/или прямой кишки, тогда как темно-красная кровь (цвета «бургундского вина») указывает на локализацию источника кровотечения в более проксимальных отделах толстой кишки. При кровотечениях, связанных с поражением перианальной области (геморрой, трещины), выделяющаяся кровь (в виде следов на туалетной бумаге, капель, попадающих на стенки унитаза) обычно не смешана с калом, который сохраняет присущую ему коричневую окраску. Если источник кровотечения располагается проксимальнее ректосигмоидного отдела толстой кишки, то кровь более или менее равномерно перемешана с калом, так что идентифицировать его нормальную коричневую окраску, как правило, не удается.
Наличие болей в животе, предшествующих эпизоду кишечного кровотечения, свидетельствует в пользу острых инфекционных или хронических воспалительных заболеваний кишечника, острых ишемических поражений тонкой или толстой кишки. Внезапные резкие боли в животе, сопровождающиеся кишечным кровотечением, могут быть обусловлены разрывом аневризмы аорты в просвет двенадцатиперстной кишки. Боли в области прямой кишки при акте дефекации или усиливающиеся после него, наблюдаются обычно при геморрое или трещине заднего прохода. Безболевое массивное кишечное кровотечение отмечается при дивертикулезе кишечника, телеангиэктазиях, изъязвлении дивертикула Меккеля.
Важное диагностическое значение имеют клинические симптомы, сопутствующие кишечным кровотечениям. Остро возникшая лихорадка, боли в животе, тенезмы и диарея свойственны инфекционным заболеваниям толстой кишки. Длительная лихорадка, потливость, похудание, диарея часто присутствуют в клинической картине туберкулеза кишечника. Лихорадка, артрит, афтозный стоматит, узловатая эритема, первичный склерозирующий холангит, поражения глаз (ирит, иридоциклит) характерны для хронических воспалительных заболеваний кишечника – болезни Крона, НЯК. При радиационном проктите симптомы (учащенный стул, тенезмы) нередко сочетаются с клиническими проявлениями лучевого энтерита (обильный водянистый стул, стеаторея, признаки синдрома мальабсорбции).
Интенсивность кровотечения может отразиться на характере стула. Жидкий, дегтеобразный черный или темно-бордовый стул дает основания заподозрить недавнее активное кровотечение. Оформленный коричневый стул без видимых признаков крови, при положительной пробе на скрытую кровь указывает на незначительное кровотечение.
Желудочно-кишечное кровотечение не трудно диагностировать, если у больного наблюдаются кровавая рвота или дегтеобразный стул. К сожалению, эти яркие диагностические признаки появляются иногда только на 2—3-й сутки болезни. Объясняется это задержкой крови в просвете кишок, где она может оставаться вплоть до наступления летального исхода. Отсутствие дегтеобразного стула или кровавой рвоты не исключает желудочно-кишечного кровотечения по меньшей мере в момент исследования больного. Хотя кровавая рвота и дегтеобразный стул могут быть обнаружены самим больным или его родными, все же говорить о желудочно-кишечном кровотечении можно только после личного осмотра испражнений и рвотных масс. Приходится еще раз напомнить, что некоторые лекарства (например, железо, висмут) способны окрашивать кал, тогда как другие (например, лакрица) — его обесцвечивают.
Для скрытого ОЖКК характерна постепенно прогрессирующая анемия. Обычно оно не сопровождается кровавой рвотой, меленой или нарушениями гемодинамики. Диагноз скрытого ОЖКК ставят на основании лабораторного исследования кала на скрытую кровь. При подготовке к этому исследованию больной в течение трех дней не должен употреблять мясо, рыбу, яйца, а также чистить зубы. Присутствие крови в кале определяют с помощью специальных лабораторных проб, среди которых наиболее распространенной и информативной является бензидиновая проба (проба Грегерсена). После геморрагии у больного появляются лихорадка и азотемия. Температура тела повышается иногда до 40°С и остается повышенной в течение нескольких дней, а в отдельных случаях даже свыше недели. Азотемия развивается только при кровотечениях, из отделов желудочно-кишечного тракта, расположенных выше баугиниевой заслонки. При кровотечениях из толстой кишки содержание остаточного азота в крови остается нормальным. После геморрагии постоянно развивается лейкоцитоз, величина которого иногда превышает 15 000. Таким образом, анемия, лейкоцитоз, повышение остаточного азота, лихорадка позволяют диагностировать кровотечение и определить приблизительно его величину. Терапия кровотечения не может рассчитывать на успех, если: не будет выяснена его причина.
Таким образом, у пациентов с подозрением на ОЖКК, но без явной клиники необходимо братьпробу на наличие скрытой крови в кале.
Физическое исследование оказывает значительную помощь врачу не столько положительными, сколько отрицательными результатами. Оно позволяет исключить перфорацию язвы и обнаружить признаки, указывающие на возможную связь наблюдающегося желудочно-кишечного кровотечения с другими болезнями организма.
Пальпация брюшной полости и пальцевое исследование заднего прохода обязательны у всех больных. Пальцевое ректальное исследование, по статистике, позволяет диагностировать кровотечение из геморроидальных узлов и выявить до 30% всех опухолей толстой кишки, в том числе и осложненных кровотечением. Следующий этап диагностики - аноскопия и ректороманоскопия, эффективность которых при онкологических заболеваниях толстой кишки составляет 60%. Необходимо помнить, что обнаружение потенциального источника кровотечения в прямой кишке не исключает существования основного патологического очага в проксимальных отделах кишки.
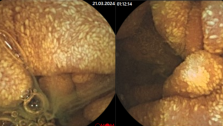
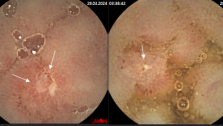
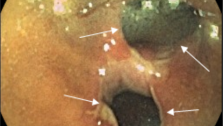
При наличии дегтеобразного стула, который может быть следствием как гастродуоденальных кровотечений, так и кровотечений из подвздошной кишки и правых отделов толстой кишки, рекомендуются назогастральная аспирация через зонд и эзофагогастродуоденоскопия (ЭГДС) для исключения патологии желудка и двенадцатиперстной кишки. Эндоскопическая диагностика по точности значительно превосходит все другие современные методы исследования источников желудочно-кишечного кровотечения, так как позволяет в режиме реального времени получить не виртуальную, а объективную картину слизистой ЖКТв цифровом формате. Применениеэндоскопиив первые дни после кровотечения позволяет диагностировать поверхностные поражения слизистой оболочки пищевода, желудка и двенадцатиперстной кишки, которые не могут быть выявлены рентгенологическим методом исследования. Эндоскопический метод оказывается незаменимым также и в тех случаях, когда рентгенологически у больного обнаруживаются множественные поражения, каждый из которых может быть источником кровотечения: например, язва желудка и грыжа диафрагмы, язва двенадцатиперстной кишки и варикозно расширенные вены пищевода. Эндоскопический метод позволяет не только диагностировать эту патологию, но и установить источник кровотечения.
При массивных кишечных кровотечениях рентгенологическое обследование (ирригография не показана в связи с её низкой информативностью и большими сложностями, которые она создает для дальнейшего обследования. В настоящее время основная роль в диагностике кишечного кровотечения отводится колоноскопии, перед которой рекомендуется выполние ректороманоскопии для исключения возможного источника кровотечения в анальном канале (геморрой, анальная трещина).
Колоноскопия-самый информативный метод диагностики толстокишечной патологии, однако при интенсивном кровотечении её выполнить довольно трудно. Если кровотечение останавливается хотя бы на время, то с помощью этой процедуры может быть диагностирована самая разнообразная патология, в том числе и сосудистая. Эндоскопическое исследование прямой и сигмовидной кишок позволяет легко отличить характерное для бациллярной дизентерии, дифтеритическое поражение их от поражений, характерных для неспецифического язвенного колита (НЯК). Слизистая оболочка прямой кишки поражена в каждом случае неспецифического язвенного колита, причем значительно резче, чем другие отделы толстой кишки. Чередование воспаленных участков слизистой оболочки с участками нормального вида является патогномоническим признаком болезни Крона.
Случается, что даже самые новейшие диагностические методы типа фиброэзофагогастродуоденоскопии, ректороманоскопии, колоноскопии не обнаруживают патологии. Особенно трудно заметить повреждения, расположенные вне пределов досягаемости эндоскопа, не имеющие первично сосудистой природы. В таких случаях целесообразно проведение капсульной эндоскопии.
На современном этапе развития медицины видеокапсульная эндоскопия рассматривается как диагностическое исследование первой линии при скрытых желудочно-кишечных кровотечениях (СЖКК). На долю СЖКК приходится до 5% общего числа кровотечений пищеварительной системы. Среди наиболее частых причин СЖКК установлены ангиодисплазии (29%) и поражения слизистой при болезни Крона (6%). Видеокапсульная эндоскопия показывает более высокую информативность в выявлении причин хронических скрытых кишечных кровотечений по сравнению с рентгенографией (70>100% против15>37%). Видеокапсульная эндоскопия является "золотым стандартом" диагностики болезни Крона тонкой кишки. Диагностическая ценность использования эндокапсулы при болезни Крона тонкой кишки варьирует от 43% до 71% и превосходит другие современные методы диагностики ЖКТ (КТ энтерографию, МРТ энтерографию). До момента внедрения в клиническую практику видеокапсульной эндоскопии, опухоли тонкой кишки считались редким заболеванием, составляя от 1% до 3% всех первичных желудочно-кишечных опухолей. Показатель диагностики изменился после внедрения капсульной эндоскопии. В некоторых сообщениях частота обнаружения опухолей тонкой кишки достигает 6>9%. По результатам сравнительного анализа МРТ и капсульной эндоскопии в определении полипов тонкой кишки оба метода оказались одинаково чувствительными при обнаружении полипов >15 мм, при полипах от 5 до 15 мм капсульная эндоскопия превосходила результативность МРТ-диагностики, а полипы <5 мм выявлялись только эндокапсулой.