Боли в кишечнике. Абдоминальный болевой синдром
Абдоминальный болевой синдром – медицинский термин, обозначающий наличие у пациента болей в животе.
Боль - это спонтанное субъективное ощущение, возникающее вследствие поступления в центральную нервную систему патологических импульсов с периферии. Тип и характер боли не всегда зависят от интенсивности факторов, ее вызывающих. Органы брюшной полости обычно не чувствительны ко многим патологическим стимулам, которые при воздействии на кожу вызывают сильную боль. Разрыв, разрез или раздавливание внутренних органов не сопровождается заметными ощущениями. В то же время растяжение и напряжение стенки полого органа раздражают болевые рецепторы. Так, натяжение брюшины (опухоли), растяжение полого органа (например, желчная колика) или чрезмерное сокращение мышц вызывают боли в животе (абдоминальные боли). Болевые рецепторы полых органов брюшной полости (пищевод, желудок, кишечник, желчный пузырь, желчные и панкреатические протоки) локализуются в мышечной оболочке их стенок. Аналогичные рецепторы имеются в капсуле паренхиматозных органов, таких как печень, почки, селезенка, а их растяжение также сопровождается болью. Брыжейка и париетальная брюшина реагируют на болевые стимулы, в то время как висцеральная брюшина и большой сальник лишены болевой чувствительности.
Абдоминальный синдром является ведущим в клинике большинства заболеваний органов брюшной полости. Наличие болей в животе требует углубленного обследования больного для уточнения механизмов её развития и выбора тактики лечения.
Абдоминальные боли (боли в животе) подразделяются на острые боли в животе (табл. 1)., развивающиеся, как правило, быстро, реже — постепенно и имеющие небольшую временную продолжительность (минуты, редко несколько часов), и хронические абдоминальные боли, для которых характерно постепенное нарастание или рецидивирование на протяжении недель или месяцев .
Таблица1.
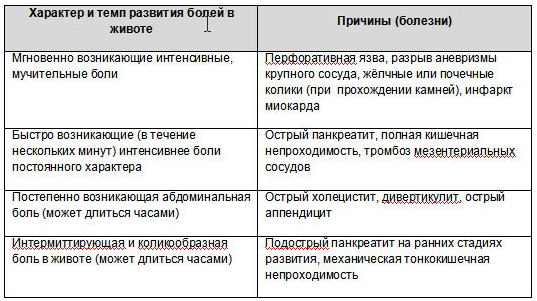
Хронические боли, в животе периодически то исчезают, то появляются вновь. Такие боли в животе обычно сопровождают хронические заболевания желудочнокишечного тракта. Если отмечаются такие боли, нужно обратиться к врачу и быть готовыми ответить на такие вопросы: связаны ли боли с едой (т.е. возникают они всегда до или всегда после еды, или только после какойто определенной еды); как часто возникают боли, насколько они сильные; связаны ли боли с физиологическими отправлениями, а у старших девочек с месячными; где обычно болит, есть ли какаято конкретная локализация болей, боль кудато распространяется; желательно описать характер боли (“тянет”, “жжет”, “колет”, “режет” и т.д.); какие мероприятия обычно помогают при болях (лекарства, клизма, массаж, покой, холод, тепло и т.д.).
Виды болей в животе.
1. Спастические боли в животе (колики):
- вызываются спазмом гладкой мускулатуры полых органов и выводных протоков (пищевод, желудок, кишечник, желчный пузырь, желчевыводящие пути, проток поджелудочной железы и др.);
- могут возникать при патологии внутренних органов (печеночная, желудочная, почечная, панкреатическая, кишечная колики, спазм червеобразного отростка), при функциональных заболеваниях (синдром раздраженного кишечника), при отравлениях (свинцовая колика и т.д.);
- возникают внезапно и нередко так же внезапно прекращаются, т.е. имеют характер болевого приступа. При длительной спастической боли ее интенсивность изменяется, после применения тепла и антиспастических средств наблюдается её уменьшение;
- сопровождаются типичной иррадиацией: в зависимости от места своего возникновения спастический боли в животе иррадиируют в спину, лопатку, поясничную область, нижние конечности;
- поведение больного характеризуется возбуждением и беспокойством, иногда он мечется в постели, принимает вынужденное положение;
- часто у пациента наблюдаются сопутствующие явления – тошнота, рвота, метеоризм, урчание (особенно при принятии горизонтального положения или смены позиции). Эти симптомы являются важными факторами, указывающими на нарушения функции кишечника, желудка, желчных путей или воспалительных процессов в поджелудочной железе. Озноб и лихорадка обычно сопровождают опасные кишечные инфекции или закупорку желчевыводящих протоков. Изменение цвета мочи и кала также является признаком блокады желчных путей. При этом моча, как правило, приобретает темный цвет, а кал светлеет. Интенсивная судорожная боль, сопровождаемая черным или кровянистым стулом, указывает на наличие желудочнокишечного кровотеченияи требует немедленной госпитализации.
Схваткообразные боли в области желудка представляют собой мучительные, сжимающего типа ощущения, которые проходят через несколько минут. С момента своего возникновения боли принимают нарастающий характер и затем постепенно уменьшаются. Спазматические явления не всегда возникают именно в желудке. Иногда источник располагается гораздо ниже. В качестве примера можно сослаться на синдром раздражённого кишечника.Эти расстройства пищеварительной системы непонятного происхождения могут вызывать боли, спазмы, жидкий стул и запоры. Для людей, страдающих синдромом раздраженного кишечника характерно появление боли сразу после еды, что сопровождается вздутием живота, усилением перистальтики, урчанием, диареей или урежением стула. Боли стихают после дефекации и прохождения газов и, как правило, не беспокоят по ночам. Болевой синдром при синдроме раздраженного кишечника не сопровождается потерей массы тела, лихорадкой, анемией.
Воспалительные заболевания кишечника (целиакия, болезнь Крона, неспецифический язвенный колит (НЯК).могут также вызывать спазм и боли в животе обычно до или после опорожнения кишечника и сопровождаться поносом (диареей).
Частой причиной возникновения болей в животе является пища, которую мы употребляем. Раздражение пищевода (давящие боли) вызывает соленая, слишком горячая или холодная пища. Некоторые продукты (жирная, богатая холестерином пища) стимулируют образование или движение желчных камней, вызывая приступы желчных колик. Употребление недоброкачественных продуктов или пищи с неправильной кулинарной обработкой обычно заканчивается пищевым отравлением бактериального происхождения. Это заболевание проявляется схваткообразными болями в животе, рвотой и иногда жидким стулом. Недостаточное количество пищевых волокон в рационе или воды также можно отнести к числу ведущих причин как запоров, так и поносов. Те и другие расстройства также часто сопровождаются схваткообразными болями в животе.
Кроме того схваткообразные боли в животе появляются при непереносимости лактозы неспособности к перевариванию сахара, содержащегося в молочных продуктах, при заболевании аутоиммунном воспалительном заболевании тонкого кишечника – целиакии, когда организм не переносит глютен.
Дивертикулёз является заболеванием, которое связано с образованием небольших карманов, заполненных содержимым кишечника и бактериями. Они вызывают раздражение стенок тонкого кишечника и, как следствие, могут возникать не только спазматические явления и боли схваткообразного характера, но и кишечные кровотечения.
Еще одним расстройством, приводящим к появлению боли может являться вирусная инфекция.
2. Боли от растяжения полых органов и натяжения их связочного аппарата (отличаются ноющим или тянущим характером и часто не имеют четкой локализации).
3. Боли в животе, зависящие от нарушения местного кровообращения (ишемические или застойные нарушения кровообращения в сосудах брюшной полости)
— обусловлены спазмом, атеросклеротическим, врожденным или другого происхождения стенозированием ветвей брюшной аорты, тромбозом и эмболией сосудов кишечника, застоем в системе воротной и нижней полой вены, нарушением микроциркуляции и др.
— ангиоспастические боли в животе отличаются приступообразностью;
— для стенотических болей в животе характерно более медленное проявление, но и те и другие обычно возникают на высоте пищеварения («брюшная жаба»). В случае тромбоза или эмболии сосуда этот вид болей в животе приобретает жестокий, нарастающий характер.
4. Перитонеальные боли самые опасные и неприятные состояния объединённые в понятие “острый живот” (острый панкреатит, перитонит).
— возникают при структурных изменениях и повреждении органов (язвообразование, воспаление, некроз, опухолевый рост), при перфорации, пенетрации и переходе воспалительных изменений на брюшину.
— боль чаще всего интенсивная, разлитая, общее самочувствие плохое, нередко поднимается температура, открывается сильная рвота, мышцы передней брюшной стенки напряжены. Часто больной принимает покойное положение, избегая незначительных движений. В этой ситуации нельзя давать какието обезболивающие лекарства до осмотра врача, а необходимо срочно вызывать скорую помощь и госпитализироваться в хирургический стационар. Аппендицит на ранних стадиях обычно не сопровождается очень сильными болями. Наоборот, боль тупая, но довольно постоянная, справа внизу живота (хотя начинаться может слева вверху), обычно при этом небольшой подъем температуры, может быть однократная рвота. Самочувствие может ухудшаться со временем, и в итоге появятся признаки “острого живота”.
— Перитонеальные боли в животе возникают внезапно или постепенно и длятся более или менее продолжительное время, стихают постепенно. Этот вид болей в животе отличается более четкой локализацией; при пальпации можно обнаружить ограниченные болевые участки и точки. При кашле, движении, пальпации боли усиливаются.
5. Отраженные боли в животе (речь идет об отражении боли в живот при заболевании других органов и систем ). Отражённые боли в животе могут возникать при пневмонии, ишемии миокарда, эмболии легочной артерии, пневмотораксе, плеврите, заболеваниях пищевода, порфирии, укусах насекомых, отравление ядами ).
6. Психогенные боли.
Этот вид болей в животе не связан с заболеваниями кишечника или других внутренних органов невротические боли. Человек может жаловаться на боли, когда он чего то боится или не хочет или после каки хто психоэмоциональных стрессов, потрясений. При этом, вовсе не обязательно, что он симулирует, живот действительно может болеть, иногда даже боли очень сильные, напоминающие “острый живот”. Но при обследовании ничего не находят. В этом случае нужно проконсультироваться у психолога или невропатолога.
Особое значение в возникновении психогенной боли имеет депрессия, которая часто протекает скрыто и не осознается самими пациентами. Характер психогенных болей определяется особенностями личности, влиянием эмоциональных, когнитивных, социальных факторов, психологической стабильностью больного и его прошлым "болевым опытом". Основными признаками данных болей являются их длительность, монотонность, диффузный характер и сочетание с болями другой локализации (головная боль, боль в спине, во всем теле). Нередко психогенные боли сохраняются после купирования болей других типов, существенно трансформируя их характер.
Места локализации болей в животе (табл. 2)
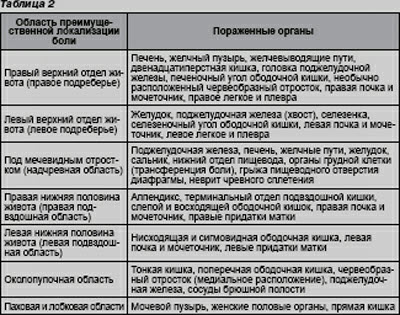
Место локализации боли в животе является одним из главных факторов диагностики заболевания. Боль, сосредоточенная в верхних отделах брюшной полости обычно вызвана нарушениями в пищеводе, кишечнике, желчевыводящих путях, печени, поджелудочной железе. Боль в животе, возникающая при желчекаменной болезни или воспалительных процессах в печени, локализуется в верхнем правом отделе живота и может иррадиировать под правую лопатку. Боль при язве и панкреатите, как правило, иррадиирует через всю спину. Боли, вызванные нарушениями в тонком отделе кишечника, обычно сосредоточены вокруг пупка, тогда как боли, обусловленные толстым кишечником, распознаются ниже пупка. Тазовые боли обычно ощущаются как сдавливание и дискомфорт в ректальной области.
В каких случаях при болях в животе необходимо посетить врача-
При положительном ответе хотя бы на один из нижеприведенных вопросов, Вам следует обратиться к доктору:
- Вы часто испытываете боли в животе?
- Влияет ли испытываемая боль на Вашу повседневную активность и выполнение рабочих обязанностей?
- Вы наблюдаете потерю веса или снижение аппетита?
- Наблюдаете ли Вы изменения в привычках кишечника?
- Просыпаетесь ли Вы от интенсивной боли в животе?
- Страдали ли Вы в прошлом от таких заболеваний как воспалительные заболевания кишечника?
- Не обладают ли принимаемые Вами лекарства побочными эффектами со стороны ЖКТ (аспирин, нестероидные противовоспалительные)?
Диагностика при абдоминальных болях (болях в животе).
- У всех женщин репродуктивного возраста необходимо провести биохимический тест на определение беременности.
- Анализ мочи помогает диагностировать инфекцию мочеполового тракта, пиелонефрит и уролитиаз, однако является неспецифичным (например, при остром аппендиците может выявиться пиурия).
- При воспалении, как правило, имеется лейкоцитоз (например, при аппендиците, дивертикулите), однако нормальный анализ крови не исключает наличия воспалительного или инфекционного заболевания.
- Результаты исследования функциональных печеночных тестов, амилазы и липазы могут указывать на патологию печени, желчного пузыря или поджелудочной железы.
- Методы визуализации:
— при подозрении на заболевание билиарного тракта, аневризму брюшной аорты, внематочную беременность или асцит методом выбора является УЗИ брюшной полости;
— КТ органов брюшной полости довольно часто позволяет поставить правильный диагноз (нефролитиаз, аневризма брюшной аорты, дивертикулит, аппендицит, мезентериальная ишемия, кишечная непроходимость);
— обзорная рентгенография брюшной полости применяется только для исключения перфорации полого органа и кишечной непроходимости;
— ЭКГ для исключения ишемии миокарда
— фиброэзофагогастродуаденоскопия для исключения заболеваний пищевода, желудка, двенадцатипёрстной кишки;
Место локализации боли в животе является одним из главных факторов диагностики заболевания. Боль, сосредоточенная в верхних отделах брюшной полости обычно вызвана нарушениями в пищеводе, кишечнике, желчевыводящих путях, печени, поджелудочной железе. Боль в животе, возникающая при желчекаменной болезни или воспалительных процессах в печени, локализуется в верхнем правом отделе живота и может иррадиировать под правую лопатку. Боль при язве и панкреатите, как правило, иррадиирует через всю спину. Боли, вызванные нарушениями в тонком отделе кишечника, обычно сосредоточены вокруг пупка, тогда как боли, обусловленные толстым кишечником, распознаются ниже пупка. Тазовые боли обычно ощущаются как сдавливание и дискомфорт в ректальной области.
В каких случаях при болях в животе необходимо посетить врача-
При положительном ответе хотя бы на один из нижеприведенных вопросов, Вам следует обратиться к доктору:
- Вы часто испытываете боли в животе?
- Влияет ли испытываемая боль на Вашу повседневную активность и выполнение рабочих обязанностей?
- Вы наблюдаете потерю веса или снижение аппетита?
- Наблюдаете ли Вы изменения в привычках кишечника?
- Просыпаетесь ли Вы от интенсивной боли в животе?
- Страдали ли Вы в прошлом от таких заболеваний как воспалительные заболевания кишечника?
- Не обладают ли принимаемые Вами лекарства побочными эффектами со стороны ЖКТ (аспирин, нестероидные противовоспалительные)?
- Диагностика при абдоминальных болях (болях в животе).
Если у обследованного по стандартам пациента с болями в животе не удаётся установить диагноз (при болях в животе неясного генеза), рекомендуется проведение капсульной эндоскопии, так как в данном случае боли в животе могут быть обусловлены патологией тонкого кишечника (язвы, опухоли, целиакия, болезнь Крона, дивертикулёз идр.). Сложности в диагностике поражений тонкой кишки обусловлены, в первую очередь, трудной доступностью данного отдела пищеварительного тракта для стандартных методов инструментальной диагностики, локальностью возникающих патологических изменений, отсутствием специфической симптоматики. Капсульная эндоскопия решает данную проблему и в большинстве клинических случаев помогает установить диагноз у больных с болями в животе неясного генеза.
Дифференциальная диагностика абдоминальных болей (болей в животе).
Прободная язва желудка или двенадцатиперстной кишки— больной внезапно ощущает чрезвычайно резкую боль в эпигастральной области, которую сравнивают с болью от удара кинжалом. Вначале боль локализуется в верхних отделах живота и справа от средней линии, что характерно для прободения язвы двенадцатиперстной кишки. Вскоре боль распространяется по всей правой половине живота, захватывая правую подвздошную область, а затем — по всему животу. Характерная поза больного: лежит на боку или на спине с приведенными к животу нижними конечностями, согнутыми в коленях, охватив руками живот, или принимает коленно-
Острый холецистит— характеризуется повторяющимися приступами острых болей в правом подреберье, которые со провождаются повышенной температурой тела, многократной рвотой, иног да — желтухой, что нехарактерно для прободной язвы желудка. Когда развивается картина перитонита, дифференциальная диагностика затруднена, распознать его причину в этот период помогает видеоэндоскопическая техника. Однако при объективном исследовании живота удается пальпировать напряженные мышцы лишь в правой подвздошной области, где иногда определяется увеличенный, напряженный и болезненный желчный пузырь. Отмечаются положительный симптом Ортнера, френикус-
Острый панкреатит— началу заболевания предшествует употребление жирной обильной пищи. Внезапно возникшие острые боли носят опоясывающий характер, сопровождаются неукротимой рвотой желудочным содержимым с желчью. Больной кричит от боли, не находит покойного положения в постели. Живот вздут, напряжение мышц как при прободной язве, перистальтика ослаблена. Наблюдаются положительные симптомы Воскресенского и Мэйо — Робсона. В биохимических анализах крови — высокий показатель амилазы, иногда — билирубина. При видеоэндолапароскопии обнаруживаются бляшки жирового некроза на брюшине и в большом сальнике, геморрагический выпот, поджелудочная железа с кровоизлияниями черного цвета.
Печеночная и почечная колики— острые боли носят схваткообразный характер, налицо клинические проявления желчнокаменной или мочекаменной болезни.
Острый аппендицит необходимо дифференцировать с прободной язвой. Так как при прободной язве желудочное содержимое спускается в правую подвздошную область, оно вызывает резкую боль в правой подвздошной области, эпигастрии, напряжение передней брюшной стенки и симптомы раздражения брюшины.
Тромбоэмболия мезентериальных сосудов— характеризуется внезапным приступом боли в животе без определенной локализации. Больной беспокоен, мечется в постели, быстро развиваются интоксикация и коллапс, появляется жидкий стул с примесью крови. Живот вздут без напряжения передней брюшной стенки, перистальтика отсутствует. Пульс частый. Выявляется порок сердца с мерцательной аритмией. Нередко в анамнезе есть указание на эмболию периферических сосудов ветвей аорты. Во время диагностической видеоэндолапароскопии обнаруживаются геморрагический выпот и некротические изменения петель кишечника.
Расслаивающая аневризма брюшной аорты— встречается у людей пожилого возраста с выраженным атеросклерозом. Начало расслоения проявляется внезапно возникшей болью в эпигастрии. Живот не вздут, однако мышцы передней брюшной стенки напряжены. Пальпаторно в брюшной полости определяется болезненное опухолевидное пульсирующее образование, над которым выслушивается грубый систолический шум. Пульс учащен, артериальное давление снижено. Пульсация подвздошных артерий ослаблена или отсутствует, конечности холодные. При вовлечении в процесс бифуркации аорты и устья почечных артерий выявляются признаки острой ишемии, наступает анурия, быстро нарастают явления сердечной недостаточности.
Нижнедолевая пневмония и плеврит— иногда могут давать клиническую картину абдоминального синдрома, однако при обследовании выявляются все признаки воспалительного заболевания легких.
К опасным симптомам, требующим решения вопроса о неотложном хирургическом вмешательстве при болях в животе относятся:
- ·головокружение, слабость, апатия;
- артериальная гипотония, тахикардия;
- видимое кровотечение;
- лихорадка;
- повторная рвота;
- нарастающее увеличение объема живота;
- отсутствие отхождения газов, перистальтических шумов;
- усиление боли в животе;
- напряжение мышц брюшной стенки;
- положительный симптом Щеткина-
Блюмберга; - вагинальные выделения;
- обмороки во время акта дефекации.
Клинические случаи болезни Крона с применением в обследовании методики капсульной эндоскопии
Пациентка А.61 г жен. Находилась на исследовании капсульной эндоскопии в мае 2011г. Поступила с жалобами на хронические боли в животе, метеоризм. Болеет в течении 10 лет пациентке неоднократно проводились колоноскопии, гастроскопии, МРТ с контрастированием и КТ. Пациентка наблюдалась и лечилась у врачей разных специальностей гастроентеролога, хирурга, терапевта, невропатолога, психиатра...
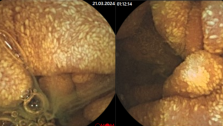
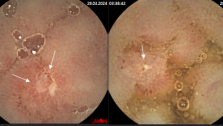
При исследовании капсульной эндоскопии у пациентки выявлено эрозии тонкого кишечника с местами отсутствием ворсинчатости. А также гиперэмированная слизистая подвздошной кишки.
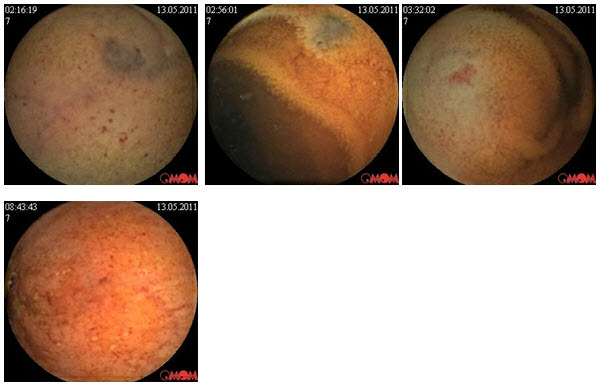
Пациентке установлен диагноз Болезнь Крона тонкой кишки и назначен курс консервативной терапии месалазинами, диетотерапия. На протяжении месяца у пациентки уменьшлось интенсивность и выраженость болей по истечении 3х мес боли прекратились.
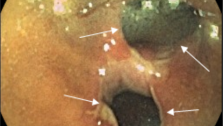
Пациентка О жен. 54 год. Поступила в отделение проктологии КОКБ с жалобами на периодически боли в левой подвздошной области, тошноту, жидкий стул 2-
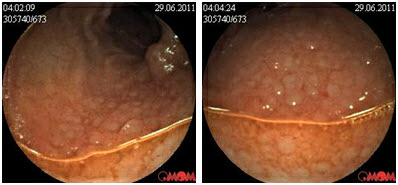
При проведении у нас колоноскопии с биопсией из терминального отдела тонкой кишки гистологически получили заключение болезнь Крона тонкой кишки. Пациентке назначен базисный курс консервативной терапи, месалазины, диетотерапия на протяжении двух месяцев у пациентки нормализовался стул и прекратились боли в животе. Сейчас она находится под наблюдением.