Лікування раку прямої кишки
Лікування раку прямої кишки. Лікування раку прямої кишки може бути чисто хірургічним, комбінованим і комплексним.
☘ Переглянути вартість послуг проктології КОКЛ в розділі «Ціни».
При початкових стадіях раку прямої кишки (Т1-2 N 0 M 0), достатнім для досягнення стійкого тривалого лікувального ефекту є чисто хірургічне лікування. В основі його лежить видалення пухлини із проксимальним і дистальним краєм резекції кишки, вільним від пухлинних клітин, видалення зони регіонарного метастазування та дотримання принципів абластики (профілактика поширення пухлинних клітин в операційному полі) і антибластики (знищення пухлинних клітин в операційному полі) під час виконання хірургічного втручання. Хірургічне втручання при раку прямої кишки повинно відповідати таким принципам: по перше, бути радикальним, по-друге - адекватним (враховувати загальний стан хворого, наявність супутніх захворювань і зводити до мінімуму фактори ризику, що призводять до ускладнень) і,нарешті, функціональним - тобто максимально зберігати або відновлювати функцію органу.
Успіх хірургічного лікування, дотримання його принципів у значній мірі залежить від правильної підготовки прямої кишки.
Існує кілька варіантів підготовки прямої кишки до операції:
- Безшлакова дієта
- Очисні клізми і прийом проносних
- Фортранс
- Гідроколонотерапія
До хірургічних втручань при раку прямої кишки відносяться:
- Передня резекція прямої кишки з формуванням ручного або апаратного анастомозу;
- Низька передня резекція прямої кишки з формуванням апаратного анастомозу;
- Черевно-анальна резекція (за Бебкоком - із формуванням надлишку низведеної кишки або за Свенсоном - без надлишку кишки, з формуванням і вправлянням анастомозу, за Іноятовим – із формуванням плоскою стоми);
- Інтерсфінктерная резекція (звичайна чи розширена);
- Черевно-промежинна екстирпація з формуванням класичної чи промежинної стоми;
- ТЕМ - трансанальне ендоскопічне мікрохірургічне видалення пухлини.
Довгий час в онкопроктологіі панувала думка, що найбільш радикальним втручанням при раку прямої кишки будь-якої локалізації є екстирпація органу, що має на увазі не тільки видалення самої прямої кишки, але й всіх структур її сфінктерного апарату з виведенням колостоми. Хірургічні втручання при раку прямої кишки за останні два десятиліття зазнали істотних змін. Це пов'язано з особливою функцією цього органу накопичувати калові маси і здійснювати довільний акт дефекації за допомогою складного сфінктерного апарату. Ще недавно класичними хірургічними втручаннями при раку прямої кишки були передня резекція прямої кишки при розташуванні пухлини в ректосигмоїдному і частково у верхньоампулярному відділах прямої кишки; черевно-анальна резекція при розташуванні пухлини у верхньоампулярному і середньоампулярному відділах прямої кишки не нижче 6 см від зовнішнього отвору анального каналу; черевно-промежинна екстирпація прямої кишки при локалізації пухлини в нижньоампулярном відділі прямої кишки з ураженням сфінктера та в анальному каналі. Слід сказати, що ми, як і більшість авторів, визначаємо в прямій кишці такі відділи та їх межі: анальний канал - 3 см, нижньоампулярний відділ - 5 см, средньоампулярний відділ - 5 см, верхньоампулярний відділ - 5 см, ректосигмоїдний відділ 3-4 см, всього - 21-22 см.
В останні роки все більше уваги приділяється принципам функціональності при лікуванні раку середньо- та нижньоампулярного відділів прямої кишки. Поштовхом до більш широкого використання нових хірургічних втручань послужив ряд морфологічних досліджень дистальної межі резекції при раку нижньоампулярного відділу прямої кишки. Було встановлено, що ріст пухлини в дистальному напрямку до сфінктера вкрай незначний в порівнянні з поширенням у проксимальному і радіальному напрямку та при помірному рівні диференціювання клітин пухлини досить проводити дистальний край розрізу в 1,5-2,0 см від краю пухлини. З іншого боку, отримало широкий розвиток і поширення використання степлерних циркулярних зшиваючих апаратів, які дозволяють накладати анастомози на ті ділянки прямої кишки, де їх ручне формування неможливо, і, тим самим, розширювати показання до низької передньої резекції прямої кишки в тих випадках, де раніше була показана черевно-анальна резекція з низведенням на промежину ділянки товстої кишки. При цьому, чим нижче формується такий степлерний анастомоз, тим більша вірогідність його неспроможності (при відстані 6 см від зовнішнього краю анального каналу, або 1-3 см від зубчастої лінії - 15-20%). Для профілактики неспроможності колоректальних степлерних анастомозів при низьких передніх резекціях передбачається накладення тимчасових протектуючих (захищають анастомоз) стом (ілео- або трансверзо-), які закриваються в середньому через 6 тижнів. На сьогоднішній день при розташуванні пухлини в анальному каналі та нижньоампулярному відділі прямої кишки доцільне виконання черевно-промежинної екстирпаціі прямої кишки з формуванням заочеревинної плоскої колостоми.
Суть операції полягає у видаленні прямої кишки разом із замикальних апаратом, при чому повністю забирається параректальної клітковина, перетинається м'яз, що піднімає задній прохід, і забирається клітковина малого тазу. У лівій здухвинній ділянці формується заочеревинна плоска колостома. Лапаротомного і промежинна рани вшиваються наглухо. При розташуванні пухлини на 7-10 см від краю заднього проходу можлива черевно-анальна резекція або низька передня резекція з апаратним анастомозом.
Завдяки розвитку хірургічної техніки і створення нового покоління зшиваючих апаратів при цій локалізації пухлини можливе виконання низьких передніх резекцій.
Трансанальна ендоскопічна мікрохірургія (ТЕМ)
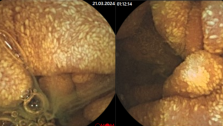
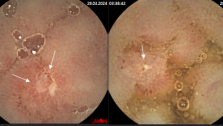
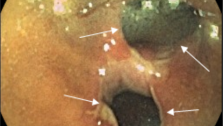
В останні роки для лікування ранніх стадій раку прямої кишки була запропонована і впроваджена в практику методика трансанальної ендоскопічної мікрохірургії (ТЕМ), що дозволяє лікувати пухлинні ураження зі ступенем інвазії пухлиною стінки прямої кишки Т1 - Т2 на висоті до 12 см від зубчастої лінії, яка відокремлює анальний канал від ампули прямої кишки.
Ця методика передбачає наявність спеціального комплексу інструментів для її проведення і не може бути використана без попереднього трансректального УЗД прямої кишки, за допомогою якого визначається ступінь інвазії пухлиною стінки кишки і виключаються метастази в регіонарні лімфатичні вузли. Використання ТЕМ, без перебільшення, є «Проривом» у лікуванні ранніх стадій раку прямої кишки. При глибині інвазії пухлиною кишкової стінки Т2, після виконання ТЕМ показана ад'ювантна (післяопераційна) променева терапія.
Трансанальна ендоскопічна мікрохірургія (ТЕМ) - це спосіб ендоскопічного місцевого видалення новоутворень прямої кишки через її просвіт за допомогою спеціального інструментарію, винайденого професором G. Buess (Німеччина) на початку 80-х років ХХ століття.
Методика проведення ТЕМ-операцій включає в себе наступне. У просвіт прямої кишки вводиться спеціальний апарат - операційний проктоскоп, до якого приєднуються інструменти для роздування кишки вуглекислим газом та освітлення стінок кишки. Також до проктоскопу приєднується відеокамера, яка виводить зображення на монітор, збільшуючи його у 5 разів. Видалення пухлини проводиться під контролем зору за допомогою спеціальних ендоскопічних інструментів, які також вводяться в операційний проктоскоп через робочі канали.
У порівнянні з іншими методиками ТЕМ-видалення пухлин має такі переваги:
- можливість точного видалення пухлини в межах будь-якого шару кишкової стінки, аж до висічення на всю товщу кишки;
- доступність будь-якого відділу прямої кишки;
- можливість зупинки кровотечі, що виникає різними методами (коагуляція, прошивання та ін);
- можливість видалення пухлини єдиним блоком з прилеглими тканинами, що дуже важливо для інформативного гістологічного дослідження видаленого пухлини
Класичні методи лікування раку прямої кишки у 30-40% операцій закінчуються формуванням колостоми (виведенням товстої кишки на передню черевну стінку). А така операція як екстирпація прямої кишки (при низькому розташуванні раку) є поворотним моментом у житті пацієнтів, оскільки закінчується формуванням постійної стоми та призводить до стійкої інвалідизації.
Враховуючи вищесказане, альтернативою традиційним методам оперативного лікування при ранніх стадіях раку слід вважати трансанальну ендоскопічну мікрохірургію (ТЕМ).
Визначальними критеріями до проведення ТЕМ-операції є:
- Тis (початкова стадія раку), T1 (пухлина, проростає в підслизовий шар) і T2 (пухлина, проростає у м'язовий шар);
- діаметр пухлини не більше 3 см;
- екзофітний ріст пухлини (ріст в просвіт кишки);
- відсутність виразок та набряклості слизової оболонки в ділянці основи пухлини;
- рухливість пухлини;
- розміщення на висоті до 15 см від зовнішнього анального отвору;
- висока ступінь гістологічного диференціювання пухлини.
Зважаючи на вищевказані критерії, проводиться відбір пацієнтів для ТЕМ та у відділенні проктології Київської обласної клінічної лікарні. Пацієнти нашого відділення проходять перед операцією всебічне обстеження, що включає всі сучасні методики, які дозволяють оцінити загальний стан хворого, з високою точністю визначити стадію захворювання і виявити показання до ТЕМ-операції.
Після обстеження виконується операція: трансанальне ендоскопічне мікрохірургічне видалення пухлини прямої кишки (операційний проктоскоп фірми Каrl Storz (Німеччина), адаптований до стандартної лапароскопічної стійки). Втручання виконується під комбінованою анестезією: ендотрахеальний наркоз + перидуральна анестезія. Операція проводиться за відпрацьованою методикою і включає в себе наступні етапи:
- огляд операційного поля;
- визначення лінії резекції, відступаючи на 1 см від основи пухлини;
- видалення пухлини в межах здорових тканин;
- ушивання рани в поперечному напрямку.
Усіх хворих, що перенесли в нашому відділенні ТЕМ-операцію, виписано зі стаціонару в задовільному стані. Проводиться планове спостереження пацієнтів, стандартне їх обстеження.
Дивитися також відеофільм: ТЕМ видалення аденокарциноми (Т1) прямої кишки
Тотальна мезоректумектомія (ТМЕ)
При порожнинних операціях на прямій кишці особлива увага приділяється правильності та ретельності видалення параретальної клітковини, що пов'язано з тим, що саме мікрометастази,які знаходяться в ній є основною причиною місцевих рецидивів раку прямої кишки. Цей принцип отримав назву тотальної мезоректумектомії (ТМЕ) та був обгрунтований Нeald and Ryall у 1982 і 1986 роках у публікаціях у «Британському журналі хірургії» та журналі «Ланцет».
ТМЕ повинна виконуватися в межах власної фасції прямої кишки і без порушення її цілісності, при цьому дистальний рівень виділення клітковини має бути на 4 см дистальніше нижнього краю пухлини. Виділення клітковини проводиться виключно гострим шляхом із застосуванням біполярних електрохірургічних ножиць.
Одним з оперативних втручань, які виконуються при нижньоампуляному раку прямої кишки з ураженням внутрішнього сфінктера, направленого на часткове збереження функції сфінктера, є інтерсфінктерна резекція прямої кишки, що передбачає видалення внутрішнього і збереження зовнішнього сфінктера. В останні роки виділяють розширену інтерсфінктерну резекцію прямої кишки, що передбачає видалення глибокої порції зовнішнього сфінктера.
З метою поліпшення функціональності та підвищення якості життя хворих пропонуються різні варіанти хірургічних пластик з формуванням промежинних стом після екстирпації прямої кишки. Нами застосовується оригінальна методика екстирпації прямої кишки із проведенням кололеватороглютеопластики, моделюванням аноректального кута та формуванням замикальної «манжетки» з серозно-м'язового клаптя кишки, та формуванням промежинної стоми, яка дозволяє поліпшити якість життя хворих, особливо у молодому віці. Для відновлення резервуарної функції прямої кишки та попередження «синдрому низької передньої резекції », який полягає в багатомоментному, тривалому та часто неповному спорожненні кишечника (до 6 разів на добу) та хибних позивах на дефекацію, пропонуються різні види тазових резервуарів, сформованих із товстої кишки.
Слід також відзначити, що сучасна хірургія раку прямої кишки передбачає збереження вісцеральних нервових стовбурів,що іннервують область сфінктера та промежини.
Лапароскопічні операції
Перспективним підходом до хірургічного лікування хворих на рак прямої кишки є застосування малоінвазивних технологій, зокрема - лапароскопічних операцій. Перевагою таких втручань є зменшення кількості післяопераційних ускладнень, зниження вираженості больового синдрому та зменшення потреби в наркотичних анальгетиках, можливість ранньої реабілітації хворих. За попередніми даними більшості авторів, віддалені результати цих операцій не поступаються таким після використання резекцій прямої кишки, виконаних за допомогою лапаротомних доступів, проте слід зазначити що до 40% лапароскопічних втручань з приводу колоректального раку все ж таки закінчуються лапаротомним доступом.
Неоад'ювантна променева та хіміотерапія терапія при раку прямої кишки. З метою багатофакторного впливу на пухлинний процес, антибластики за рахунок девіталізації пухлинних клітин і зменшення маси пухлини, а також створення сприятливого фону для подальшого оперативного втручання, існують різні види комбінованого та комплексного лікування раку прямої кишки.
Тактика лікування хворих з резектабельними пухлинами прямої кишки з критеріями Т3-4 або будь-яке Т і N1-2 з критерієм М0 (стадії Т3-4N0-1-2M0) передбачає проведення передопераційної променевої терапії. Цей принцип, встановлений ще в 70-80-ті роки минулого століття, не змінився і в даний час. Пухлина є гетерогенною, тобто складається з різних за своєю проліферативною активністю груп клітин - пулів. Доведено, що окремі пухлинні клітини, потрапляючи (імплантуючись) під час операції в тканини в операційному полі, здатні виживати і давати початок нової пухлини - рецидиву. Сенс проведення променевої терапії полягає в індукуванні загибелі під дією опромінення найбільш активних, які перебувають у фазі мітозу клітин, здатних до імплантації під час операції, а також у зниженні репродуктивної активності інших клітин. Променева терапія залишається тим видом лікування, використання якого дозволяє в 2 рази знизити кількість місцевих рецидивів раку прямої кишки, що виникають після хірургічних операцій, та складають без її проведення 15-30%. У країнах Євросоюзу, Російської Федерації та країнах СНД використовується передопераційна (неоад'ювантна) інтенсивна променева терапія сумарною вогнищевою дозою 25 Гр. Європейські дослідники показали, що використання неоад'ювантної променевої терапії дозою 25 Гр зменшує кількість місцевих рецидивів з 27% до 12%. У США стандартом лікування місцево-поширеного раку прямої кишки є післяопераційна променева терапія сумарною вогнищевою дозою 45 Гр в комбінації з хіміотерапією 5-фторурацилом. Рандомізовані дослідження показали, що застосування такої схеми, дозволяє зменшити кількість місцевих рецидивів раку прямої кишки з 24% при використанні тільки хірургічного лікування, до 11%. В Україні найбільш поширеним методом неоад'ювантного впливу на пухлину при резектабельності раку прямої кишки є інтенсивна дистанційна променева терапія сумарною вогнищевою дозою 25 Гр. Було показано, що даний режим, зменшує кількість місцевих рецидивів раку прямої кишки з 15,3% до 7,2% за відсутності метастатичного ураження лімфовузлів, і з 28,5% до 12,9% при наявності метастатичного ураження лімфовузлів.
У ряді випадків пухлина прямої кишки є нерезектабельною через фіксацію до стінок тазу, крижів, інфільтрацію пухлиною здухвинних судин. У такому разі єдиним методом лікування залишається високодозова променева терапія за розщепленою методикою (сумарна доза опромінення 45-60 Гр підводиться до пухлинного вогнища дрібними фракціями по 2 Гр). В останні роки підхід до лікування таких хворих дещо змінився.
Пріоритетним стало використання хіміо-променевої терапії. Доведено її здатність викликати регресію пухлини у більшої кількості хворих у порівнянні з променевою терапією. Хіміопрепаратами, що найбільш часто використовуються, є 5-фторурацил, мітоміцін-С, кселода, препарати платини (цисплатин, карбоплатин, оксаліплатин). Хіміопрепарати, крім прямого впливу на пухлину, виконують роль радіомодифікаторів за рахунок синхронізації клітинного циклу пухлини, а також блокують процеси репарації в пошкоджених променевою терапією клітинах пухлини.
Комбіноване лікування хворих з використанням інвазивних методик: неоад'ювантної ендолімфатичної або внутрішньоартеріальної хіміотерапії показали результати, порівняні з використанням променевої терапії, та не знайшли широкого застосування в комбінованому лікуванні раку прямої кишки.
Разом з тим, за наявності критерію Т4 і метастатичного ураження лімфовузлів при будь-якому Т (N1-2), рекомендується проведення ад'ювантної (додаткової) хіміотерапії через 3-5 тижнів після операції (всього 6 курсів з інтервалом між ними 4-6 тижнів), метою якої є вплив на мікрометастатичні комплекси, наявні у таких хворих. Ще до недавнього часу найбільш ефективними режимами ад'ювантної хіміотерапії хворих з КРР були комбінації 5-фторурацилу з лейковорином або левомізолом. В даний час, синтез нового препарату платини 3-го покоління оксаліплатину, призвів до того, що найбільш ефективною в ад'ювантному режимі є схема хіміотерапії FOLFOX-4 (5-фторурацил, лейковорин і оксаліплатин), про що було повідомлено на 43-му щорічному з'їзді Американської асоціації онкологів (ASCO) в 2007 році. Однак поряд зі схемою FOLFOX-4, комбінації 5-фторурацилу з лейковорином і левомізолом є схемами вибору для проведення ад'ювантної хіміотерапії. Для ад'ювантної хіміотерапії в монорежимі може бути використаний також препарат капецитабін (кселода), який дуже зручний тим, що застосовується тільки перорально. Всього використовують 8 двотижневих циклів прийому препарату з інтервалом між циклами 1 тиждень. У 2007 році була доведена однакова ефективність схем FOLFOX-4 і ХЕLOX (кселода + оксаліплатин), яка також може бути використана для ад'ювантного лікування. Ця схема хіміотерапії дуже зручна для хворих, оскільки не передбачає тривалих багатогодинних інфузій хіміопрепаратів.
Хірургічне лікування метастазів в печінку при раку прямої кишки
Досить складним продовжує залишатися питання про лікування метастатичного раку прямої кишки. Серед вперше виявлених хворих 25% мають віддалені метастази, а серед хворих після радикального лікування вони виникають в 50% випадків. Найчастіше рак ободової кишки метастазує в печінку, потім в легені та кістки. Не викликає сумнівів пріоритетність хірургічного лікування поодиноких метастазів раку ободової кишки у печінку та легені. Хірургічне лікування метастазів у печінку може бути одномоментним (одночасне видалення первинної пухлини та метастазів у печінку) і двухмоментним (спочатку видалення пухлини, а через 2-3 місяці - видалення метастазів в печінці). Широкому впровадженню в практику хірургічного методу лікування метастазів у печінку сприяв розвиток нових технологій розділення тканин печінки за допомогою ультразвукового деструктора - аспіратора, гармонійного скальпеля та ін., а також технологій зупинки паренхіматозної кровотечі за допомогою аргоно-плазмового коагулятора, тахокомба. Для зменшення об'єму пухлинних утворень може бути використана неоад'ювантна хіміотерапія (за схемами FOLFOX, FOLFIRI). Слід вважати доведеним, що комбінація хірургічного лікування з використанням неоад'ювантного та ад'ювантного курсів хіміотерапії призводить до поліпшення безрецидивної виживаності в порівнянні з чисто хірургічним лікуванням і повинна бути рекомендована для лікування таких хворих.
При локалізації одиничного метастатичного вогнища в периферичних відділах печінки, розташованих на відстані від воріт печінки і нижньої порожнистої вени виконуються атипові та сегментарні резекції печінки. За наявності монолобарного множинного ураження печінки виконуються ліво- чи правобічні гемігепатектомії. Після проведення гемігепатектомії, одиничні вогнища, розташовані в долі печінки, що залишається, можуть бути об'єктом для подальшої ад'ювантної хіміотерапії або радіочастотної абляції чи кріодеструкції. Сучасний розвиток хірургії дозволяє виконувати резекції печінки в самих анатомічно важкодоступних сегментах, а розвиток судинної хірургії, дозволяє резекувати стінку нижньої порожнистої вени при вростанні в неї пухлини. Однак такі операції можливі тільки в спеціалізованих центрах печінкової хірургії при наявності достатнього досвіду і спеціалізованого медичного персоналу. Одночасне видалення первинної пухлини і метастазів раку ободової кишки в печінку забезпечує 5-річну виживаність у 15-25%. Резекції печінки з приводу віддалених метастазів, які розвинулися в період спостереження за хворими після радикальних операцій, дозволяють домогтися 5-річної виживаності в межах від 25 до 45%. Післяопераційна летальність при цьому становить 3-9%. Наявність позапечінкових метастазів (наприклад, в парааортальні лімфовузли), а також множинних білобарних уражень печінки метастазами є протипоказанням до хірургічного лікування і передбачає проведення хіміотерапії, кріодеструкції. Резекцiї легенів показані при поодиноких метастазах раку ободової кишки і призводять до 5-річної виживаності 35-48%. Розвиток малоінвазивних торакоскопічних методик часто дозволяє при цьому уникнути торакотомії.
Циторедуктивна хірургія
В останні роки, у зв'язку з появою нових, більш ефективних протипухлинних препаратів (оксаліплатин, іринотекан, кселода, авастин, ербітукс), з'явилося поняття циторедуктивної хірургії, яке можна застосувати і до хворих з метастазами раку ободової кишки, і передбачає максимально можливе видалення метастатичних вузлів з подальшим проведенням хіміотерапії.
При наявності поодиноких метастазів в печінці великих розмірів із проростанням в нижню порожнисту вену, при високому ризику оперативного втручання, пов'язаного з наявністю супутньої патології, показано проведення кріогенної деструкції, яка дає гарні результати, співставні з хірургічним лікуванням, але є цілком безпечним, безкровним методом лікування, що добре переноситься. Сучасна кріохірургічна апаратура представалена універсальної установкою "Кріо-Пульс" з набором оригінальних кріоаплікаторов. Нашими вченими вперше запропонований і з успіхом використовується метод лапароскопічної кріодеструкції метастатичних пухлин у печінці.
При нерезектабельних множинних метастазах раку прямої кишки в печінку, а також у печінку та легені, печінку та нирку, печінку та парааортальні заочеревинні лімфовузли, показана системна хіміотерапія за схемою FOLFOX або XELOX, при прогресуванні захворювання хворі переводяться на схему FOLFIRI (5-фторурацил, лейковорин, іринотекан). Як препарат монотерапії може бути використаний препарат кселода, відмінною особливістю якого є активізація препарату в клітинах пухлинної тканини. Цей препарат може прийматися в амбулаторних умовах під наглядом онколога. Можливий прийом фторафуру. При вичерпаних можливостях вищевказаних схем, як препарат 2-й і 3-ї лінії хіміотерапії використовується авастин (бевацізумаб), моноклональне антитіло, що блокує фактор росту ендотелію судин. Цей препарат, не являючи собою цитостатик, блокує процеси ангіогенезу, росту пухлини та її метастазування. Найбільш перспективними є не монотерапія авастином, а його комбінації з оксаліплатином, іринотеканом і кселодю. Використовується також моноклональне антитіло до епідермального фактору росту - цетуксісмаб (ербітукс). Він застосовується в комбінації з хіміотерапією за схемами FOLFOX, FOLFIRI, XELOX. Обов'язковою умовою його застосування є інтактний статус гена к-RAS. Якщо цей ген мутований, терапія ербітуксом буде неефективною.
Сучасні схеми хіміотерапії метастатичного раку прямої кишки дозволяють досягти медіани виживаності 22 місяці, у той час коли використання схем хіміотерапії, заснованих на 5-фторурацилі до 1998 року дозволяло досягти медіани виживаності 11,7 місяців.
Перспективним методом вибору лікування хворих із множинними метастазами раку прямої кишки в печінку, є внутрішньоартеріальна хіміотерапія з використанням 5-фторурацилу, препаратів платини, адріабластину. Її застосування дозволяє досягти регресії пухлини і забезпечити медіану виживаності в 24 місяці.
Однією з проблем, що виникають після хірургічного та комбінованого лікування хворих з раком прямої кишки, є локальні рецидиви, хоча зустрічаються вони досить рідко і становлять 3-4%. Основним методом лікування таких хворих є хірургічний метод. Операції з приводу місцевих рецидивів складні, часто супроводжуються кровотечею з вен тазу є радикальними тільки у кожного 5 хворого.
У половині випадків рецидивні пухлини є нерезектабельними, і до недавнього часу єдиним методом їх лікування була променева терапія, ефективна лише в половині випадків, що дозволяє досягти медіани виживаності 12 місяців. Істотно (в 1,5 рази) підвищує ефективність променевої терапії прийом кселоди або фторафуру як її модифікаторів.
У нашій клініці виконуються всі оперативні втручання з приводу колоректального раку, комбіновані операції, резекції печінки, операції з приводу рецидивів раку прямої та ободової кишки, тазових заочеревинних пухлин. Перевага віддається низьким і наднизьким переднім резекціям з апаратними степлерними анастомозами. Лікування проводиться відповідно до стандартів із використанням променевої та хіміотерапії.
Післяопераційний прогноз при раку прямої кишки
Прогноз при раку прямої кишки залежить від стадії пухлинного процесу. У початкових стадіях захворювання (ІА стадія, Т1N0M0). 5-річна виживаність після радикальних операцій може досягати 90%. Однак зі збільшенням стадії захворювання результати значно погіршуються. У хворих з ураженням лімфатичних вузлів 5-річна виживаність становить не більше 50%.
Віддалені результати операцій з приводу раку прямої кишки трохи гірші. У середньому 5-річна виживаність пацієнтів, що перенесли радикальні операції, становить 50%, при цьому також простежується залежність віддалених результатів від стадії процесу.
Необхідно регулярно обстежувати осіб, оперованих з приводу колоректального раку, оскільки надалі у них можлива поява рецидиву захворювання і віддалених метастазів. Не можна обмежуватися тільки опитуванням і оглядом хворих, що з'явилися з будь-якими скаргами, тому що на ранніх стадіях рецидив раку прямої кишки може ніяк себе не виявляти. Необхідно проводити огляд кожні 3 місяці з використанням пальцьового дослідження, ректоромано-, колоно- або іригоскопії відділів прямої кишки, що залишилися, 1 раз на 6 місяців - ультразвукове дослідження печінки, черевної порожнини та миски, рентгенографія грудної клітки. З лабораторних аналізів може бути корисним визначення рівня раково-ембріонального антигену. При підозрі на рецидив для більш точної діагностики необхідна комп'ютерна чи магнітно-резонансна томографія.
85% місцевих рецидивів виникають протягом перших 2-х років після операції, а середній термін появи рецидивів дорівнює 13 міс. При своєчасному виявленні рецидивів і метастазів у 1/3 хворих можна виконати їх хірургічне видалення. Іншим пацієнтам, на жаль, доводиться рекомендувати паліативне лікування (променеве та хіміотерапію), що дещо полегшує їхнє становище.
У нашій клініці виконуються всі оперативні втручання з приводу колоректального раку, комбіновані операції, резекції печінки, операції з приводу рецидивів раку прямої кишки, тазових заочеревинних пухлин. Перевага віддається низьким і наднизьким переднім резекціям з апаратними степлерними анастомозами. Лікування проводиться відповідно до стандартів із використанням променевої та хіміотерапії.
Читайте також: Лікування раку ободової кишки.